НЕКОТОРЫЕ УПРАЖНЕНИЯ И ПРИЁМЫ МАССАЖА ПРИ АСИММЕТРИИ МЫШЕЧНОГО ТОНУСА ТУЛОВИЩА И КОНЕЧНОСТЕЙ
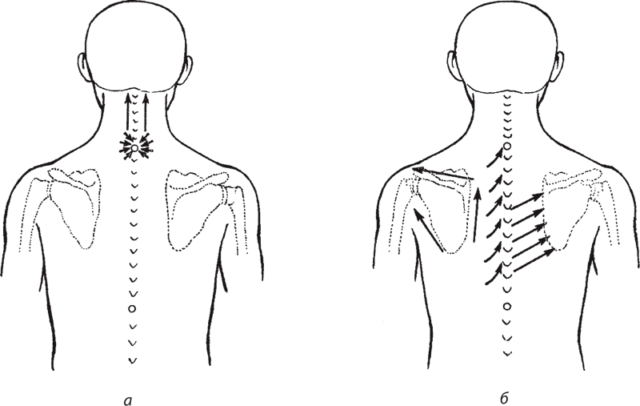
внимательное наблюдение за малышом позволяет отметить малейшие признаки асимметрии мышечного тонуса, если туловище ребёнка чаще изогнуто в какую-либо одну сторону, это повод для беспокойства. При асимметрии тело ребёнка представляет собой как бы дугу с выпуклостью в сторону меньшего мышечного тонуса, ноги и таз повёрнуты в сторону повышенного мышечного тонуса, иногда надплечье с этой стороны ниже, и голова нередко наклонена в эту же сторону, движения конечностей со стороны повышенного мышечного тонуса могут быть либо более, либо менее выражены, чем на другой стороне. Специальный массаж и лечебная гимнастика проводятся на фоне общеукрепляющих занятий по возрастным комплексам, основная задача- нормализовать тонус мышц всего тела ребёнка, то есть расслабить напряжённые и укрепить ослабленные мышцы. На стороне повышенного мышечного тонуса (вогнутая сторона дуги) применяются расслабляющие приёмы массажа: поглаживание, лёгкое растирание и нежное разминание, вибрация, потряхивание. На стороне пониженного тонуса делается укрепляющий массаж: поглаживание, более энергичное растирание и разминание, стимулирующее пощипывание и ударные приёмы. Массировать надо всё тело ребёнка (спину, грудь, живот, ручки и ножки), соблюдая вышеописанный принцип. Специальные упражнения обязательно перемежаются и сочетаются с расслабляющими приёмами массажа, так, вибрация мышц туловища и ноги (со стороны повышенного тонуса) сопровождается растягиванием этих мышц. Это делается следующим образом: положите ребёнка на живот выпуклым боком к себе, ближе к краю стола, обеими руками обхватите ребёнка со стороны спастически сокращённых мышц и, прижимая его к себе, проводите вибрацию и растягивание туловища и ноги, как бы опоясывая себя ребёнком, при этом ладони, пальцами друг к другу, лежат плашмя на боковой поверхности туловища, производя одновременно растягивание и вибрацию, ладони движутся, одна- к подмышечной впадине, другая- к ноге ребёнка и по ней вниз, к стопе. Голова малыша оказывается между вашим предплечьем и плечом и мягко отклоняется в противоположную сторону, таз занимает положение небольшой гиперкоррекции, в этом положении можно носить ребёнка на руках. Кроме этого упражнения следует больше заниматься с той рукой и ногой, которые напряжены, расслабляя их, при движениях конечностей широко используется потряхивание. Повороты со спины на живот также могут способствовать выравниванию мышечного тонуса, если их выполнять чаще через вогнутый бок, задержите малыша во время поворота на несколько секунд, проведите пальцами вдоль позвоночника
Очень важно, чтобы во время сна в кроватке и на прогулке ребёнок лежал в строго симметричном положении (мысленно проведите прямую линию: нос- подбородок- грудина- пупок- лобок), сохранить это положение помогут укладки, простейший вариант которых- две скатки из пелёнок или одеял, расположенные по бокам от подмышечной впадины до ноги ребёнка
Другие статьи по теме:
- Профилактика инсульта
- Комплексные программы обследования
- Выездные консультации и исследования
- Головная боль
- Болезнь Паркинсона, паркинсонизм и другие экстрапирамидные патологии
- Методы диагностики
*Материалы, размещенные на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остается исключительной прерогативой вашего лечащего врача! Клинический Институт Мозга не несёт ответственности за возможные негативные последствия, возникшие в результате использования информации, размещенной на сайте neuro-ural.ru.
Причины возникновения дистонии
Проблемы с мышечным тонусом у малышей до 1 года, как правило, обусловлены врожденными аномалиями развития головного мозга либо родовой травмой. Патология центральной нервной системы связана с нарушением внутриутробного развития плода в результате следующих причин:
- гипоксия плода (внутриутробное кислородное голодание);
- инфекционные заболевания, которые перенесла мать во время беременности;
- применение беременной лекарственных средств с тератогенным действием;
- курение матери, злоупотребление наркотиками или спиртными напитками;
- наследственные генетические мутации, которые виляют на мозговое вещество.
Приобретенная мышечная дистония своим происхождением обязана таким состояниям:
- травмы головного мозга с повреждением подкорковых структур, которые приводят к экстрапирамидным расстройствам;
- опухоли головного мозга с прорастанием в его вещество. В результате сдавливания новообразованиями нейронов происходит разрушение клеток, которые регулируют тонус мышц;
- энцефалиты, сопровождающиеся воспалением экстрапирамидальной системы.
Как вылечить мышечную дистонию у детей до 1 года?
Терапевтический подход индивидуален для каждого маленького пациента и основан на результатах диагностики, особенностях течения патологического процесса, индивидуальных характеристиках организма ребенка.
Стандартная схема терапии мышечного дистонуса включает:
- медикаментозное лечение;
- физиотерапевтические процедуры;
- кинезиотерапию.
- Медикаментозное лечение дистонии направлено на:
- восстановление трофики и обмена веществ в тканях головного мозга;
- стимуляцию активности мозга;
- улучшение проводимости нервных импульсов.
Для лечения гипертонического типа дистонии применяется ботулинотерапия. Введение ботулотоксина в спазмированные мышцы уменьшает выраженность мышечного гипертонуса и связанного с ним болевого синдрома.
Основная роль в лечении дистонических проявлений отводится физиотерапии. Для нормализации тонуса мышечной ткани показаны такие процедуры:
- водолечение;
- грязевые аппликации;
- магнитотерапия;
- электрофорез;
- криоконтрастные и тепловые процедуры;
- ультразвуковая терапия.
В случаях, когда дистония — единственное проявление неврологической патологии, основным методом лечения считается кинезиотерапия (лечение движением). Хорошо себя зарекомендовали в терапии мышечного дистонуса у детей массаж, лечебная физкультура, плавание в бассейне.
Особенности диагностики
Для того чтобы диагностировать ММД у детей, врач должен провести всестороннее обследование при помощи существующих на сегодняшний день методов исследования.
При осмотре младенцев специалисты, прежде всего, обращают внимание на рефлексы, а также симметричность их выраженности. В возрасте от 3 до 6 лет врач уже может отследить динамику клинических проявлений, а также их тяжесть
При работе со школьниками используются методы психодиагностики, поскольку объективное обследование в этом возрасте не дает полной картины патологии.
Диагностируется минимальная мозговая дисфункция у детей при помощи систем Гордона, теста Векслера, «Лурия-90» и т.д. Эти методы дают возможность врачу (педиатру или невропатологу) оценить степень развития ребенка и его психическое состояние, а также выявить особенности поведения.
Из инструментальных методов наиболее информативными при диагностике ММД являются компьютерная и магнитно-резонансная томография, эхоэнцефалография, нейросонография и другие. Обычные клинические анализы отклонений от нормы не выявляют. Томография позволяет определить уменьшение коры головного мозга в области темени и левой части лба, повреждения передней области (медиальной и глазной), а также значительное уменьшение в размерах мозжечка. Использование рентгена позволяет исключить переломы черепа.
При диагностике минимальной мозговой дисфункции у детей практикуется дифференциальный подход. Зависит это, прежде всего, от возраста ребенка, а также от момента, в который проявились первичные симптомы. В ходе диагностических мероприятий потребуется исключить черепно-мозговую травму, нейроинфекции, детский церебральный паралич, эпилепсию и заболевания с ней схожие, шизофрению, острое отравление тяжелыми металлами (свинцом) и другие патологии, имеющие схожие проявления.
Синдром запястного канала
Это самый распространенный туннельный синдром, когда срединный нерв сдавливается в области запястья. Женщины страдают от него в 3 раза чаще мужчин из-за того, что у них костный канал для нерва намного меньше мужского. Этот синдром может развиваться не только от повреждений и травм, но и после удаления молочных желез по поводу рака. У оперированных женщин плохо циркулирует лимфа, и запястный канал сильно отекает. Сильные отеки могут появиться в этом месте также при беременности, менопаузе или климаксе.
Болезни и изменения гормонального фона – это предрасполагающие факторы, которые «готовят почву» для сдавления нерва. Непосредственным же толчком служат монотонные движения, повторяющиеся изо дня в день на протяжении нескольких лет. Движения кисти чаще всего неудобные, нефизиологичные, при которых слишком сильно напрягаются мышцы. Как правило, это движения, необходимые в определенной профессии. Страдают швеи, полировщицы, музыканты. В последние годы запястный канал все больше страдает у программистов, которые регулярно нажимают на кнопки компьютерной клавиатуры.
Чем опасен мышечный дистонус для детей?
Прогноз дистонии обусловлен многими обстоятельствами:
- возраст ребенка, когда проявились первые симптомы мышечного дистонуса;
- выраженность нарушений;
- тип дистонии;
- наличие иных неврологических расстройств;
- своевременность и адекватность терапии.
Оптимальным исходом патологии является полная нормализация тонуса мышечной ткани. Незначительные проявления дистонии чреваты развитием неправильной осанки, косолапостью, кривошеей, нарушением походки. Тяжелые дистонические проявления могут привести к задержке психомоторного развития. Такие детки позже, чем их сверстники приобретают способность ползать, переворачиваться, вставать и ходить. Дистония вследствие нарушения кровообращения в головном мозге нередко ведет к инвалидизации малыша.
Советы родителям
Как уже отмечалось выше, успех лечения в большей мере зависит от того, в какой психологической обстановке растет и воспитывается ребенок
Ему необходимо особое внимание родителей и педагогов. С малышом должны работать специалисты различных специальностей: психолог, лингвист и логопед, остеопат, невропатолог и т.д
Конечно, здоровых детей тоже нужно постоянно воспитывать и учить, но малыши с ММД нуждаются в этом особенно. Соблюдение нижеперечисленных рекомендаций позволит достичь полного выздоровления в кратчайшие сроки:
- строгое соблюдение режима дня. Прежде всего, это дисциплинирует ребенка, но выработка у ребенка привычки регулярно выполнять определенные действия также позволяет синхронизировать работу ЦНС со всем организмом;
- нормальный сон. Дети в возрасте от 3 до 6 лет должны спать 10 часов в сутки. Это время разбивается на дневной сон (2 часа) и ночной сон (8 часов). Если малыш не может уснуть, то старайтесь в течение дня занимать его подвижными играми на свежем воздухе и спортивными занятиями;
- дозирование нового материала. Малыш не сможет сразу усвоить весь материал, предусмотренный образовательной программой. Постарайтесь разбить его на несколько частей, и преподносите новую информацию дозировано с небольшими интервалами. Просите ребенка чаще повторять пройденный материал;
- детям с ММД необходимо движение, поскольку одним из проявлений этой патологии является недоразвитие мышц, в том числе и диафрагмы. При длительном отсутствии движения организм начинает испытывать кислородное голодание. Поэтому не заставляйте ребенка с минимальной мозговой дисфункцией длительное время сидеть неподвижно — от этого ему становится трудно дышать;
- старайтесь развивать ребенка творчески. Занятия, в ходе которых ребенок задействует фантазию, стимулируют развитие образного мышления, а значит, головной мозг приходит в состояние активности. Исследователи заметили, что творческое развитие детей с ММД способствует лучшему усвоению точных наук;
- доброжелательная атмосфера в семье. Старайтесь оберегать ребенка от различных стрессовых ситуаций, он не должен подвергаться психологическому давлению. Нередко дети с ММД страдают от оскорблений со стороны сверстников в школе, а чтобы лечение было успешным, необходимо стараться избегать подобных конфликтов. Исцеление будет достигнуто лишь в том случае, если организм малыша сам начнет корректировать отклонения, достичь этого можно только в благоприятной психологической обстановке не только дома, но и в школе.
Чтобы предупредить развитие минимальной мозговой дисфункции необходимо особое внимание уделить питанию будущей матери. Кроме того, она должна полностью отказаться от вредных привычек
Регулярное посещение женской консультации позволит врачам вылечить сопутствующие заболевания, исключить возможность развития патологий беременности, а также выбрать наиболее подходящий способ родоразрешения.
Диагностировать минимальную мозговую дисфункцию специалист может в том случае, если у малыша наблюдается несколько из симптомов заболевания в течение длительного времени. Но если поведение вашего ребенка кажется вам странным, вы замечаете, что у него возникают конфликты с ровесниками, ему трудно запоминать новую информацию, то обязательно проконсультируйтесь с врачом: психологом, психотерапевтом, невропатологом или неврологом. Даже если у него не будет обнаружено психологическое расстройство, советы специалиста помогут нормализовать его поведение и решить другие проблемы.
Симптомы
Основной симптом межреберной невралгии – сильная боль в грудной клетке по ходу нерва. Как правило, она возникает резко и напоминает удар электрическим током, постепенно распространяющийся по ребрам. Характер ощущений может быть разным: стреляющим, пульсирующим, постоянным, жгучим или тупым.
Глубокое дыхание, повороты головы или корпуса, наклоны, нажатия или просто прикосновения к грудной клетке вызывают выраженное усиление боли. Кроме того, характерными признаками невралгии являются:
- сохранение болевых ощущений в ночное время;
- возможность определить эпицентр боли;
- покраснение или побледнение кожи в зоне поражения;
- ощущение покалывания, ползанья мурашек или, наоборот, онемение по ходу пострадавшего нерва;
- небольшие подергивания мышц в зоне поражения.
Как правило, при приступе невралгии, человек старается лежать или сидеть неподвижно в той позе, в которой боль становится чуть меньше.
Если причиной болевого синдрома стал опоясывающий лишай, на коже по ходу пораженного нерва последовательно появляется сначала покраснение, затем многочисленные пузырьки, которые прорываются, образуя корочки. После выздоровления в этой зоне некоторое время сохраняется повышенная пигментация.
Отличия от инфаркта миокарда
Боль в груди, особенно слева, может быть следствием не только межреберной невралгии, но и более серьезных проблем. Наиболее опасным является инфаркт миокарда. Это состояние требует экстренного обращения за медицинской помощью. Характерными отличиями болевых ощущений являются:
- возникновение на фоне физической, реже психоэмоциональной нагрузки;
- распространение на левую руку, плечо, левую половину шеи и нижней челюсти;
- отсутствие изменений при повороте корпуса, наклонах, нажатии на больную область;
- снижение интенсивности при приеме нитроглицерина и его аналогов.
Инфаркт часто сопровождается холодным, липким потом, бледностью кожи, головокружением, страхом смерти.
Важно помнить, что не всегда признаки сердечно-сосудистой катастрофы и межреберной невралгии так кардинально различаются. Точный диагноз может быть поставлен только врачом
Виды
Врачи выделяют врожденную и приобретенную энцефалопатию. Первая возникает на фоне неправильного течения беременности или родов и, зачастую, развивается еще во время пребывания плода в утробе матери. Ее признаки обнаруживаются сразу после родов или появляются в первые недели жизни. Диагностикой и лечением этого состояния занимаются неонатологи и педиатры.
Приобретенная энцефалопатия встречается уже во взрослом возрасте. Она подразделяется на несколько видов в зависимости от причины гибели нейронов:
- посттравматическая: возникает на фоне перенесенной черепно-мозговой травмы; зачастую, развивается уже через несколько лет после нее и нередко приводит к тяжелым расстройствам психики;
- токсическая: связана с острым или хроническим отравлением организма алкоголем, ядами, наркотическими препаратами, лекарственными средствами, солями тяжелых металлов и т.п.; нередко в рамках этого вида отдельно выделяют алкогольную энцефалопатию;
- метаболическая: связана с нарушением обмена веществ в организме; выделяют следующие подвиды патологии:
- печеночная: возникает при поражении печени или желчевыносящих путей;
- уремическая: связана с нарушением работы почек;
- диабетическая: является одним из частых осложнений сахарного диабета, возникает на фоне стойкого нарушения микроциркуляции и повышения вязкости крови;
- аноксическая: развивается после перенесенной клинической смерти и связана с кислородным голоданием головного мозга с последующим развитием «метаболической бури»;
- синдром Гайе-Вернике: энцефалопатия, вызванная дефицитом витамина В1;
- панкреатическая: является осложнением воспаления поджелудочной железы;
- гипогликемическая: возникает на фоне резкого снижения глюкозы крови;
- дисциркуляторная: связана с нарушением циркуляции крови в сосудах головного мозга; различают несколько форм патологии:
- атеросклеротическая: развивается из-за атеросклероза и утолщения стенок сосудов;
- гипертоническая: связана со стойким повышением артериального давления;
- венозная: возникает из-за нарушения венозного оттока крови.
В зависимости от скорости развития процесса выделяют энцефалопатию острую и хроническую. Первая может развиться в течение нескольких дней или часов, чаще возникает на фоне сильной интоксикации, травмы, инфекционного процесса. Хронический процесс может протекать годами и десятилетиями.
Диагноз
Диагноз основывается на тщательно собранном анамнезе и на ряде объективных данных неврологического, терапевтического обследования, а также на данных исследования вегетативных функций, биохимических исследований крови и цереброспинальной жидкости и электрофизиол, исследований (ЭЭГ, хронаксиметрия, осциллография). В первую очередь необходимо исключить заболевания внутренних органов и придаточных полостей носа. Ультрафиолетовая эритема у больных с Г. с. чаще угнетена и реже ирритативна и зависит от тяжести заболевания (и формы синдрома). У больных с Г. с. отмечается асимметрия температуры в подмышечной области, нередко субфебрилитет
Важно одновременное исследование температуры в подмышечной области и ректальной температуры — в норме ректальная температура выше на 0,5—0,7°, а при Г. с
имеется либо изотермия, либо разница доходит до 1,0—1,5°. Гидрофильная проба Мак-Клюра— Олдрича (см. Мак-Клюра — Олдрича проба) у большинства больных дает ускорение рассасывания папулы и реже замедление, что говорит о расстройстве водного обмена. У 2/3 больных основной обмен чаще повышен. Особенно важны данные об углеводном обмене. Показатели сахарной кривой крови у большинства больных изменены. Выявляются увеличение альфа-глобулинов и снижение бета-глобулинов сыворотки крови. При симпатико-адреналовых кризах отмечается повышенное содержание суммарного адреналина и высокий уровень катехоламинов в крови, а при ваго-инсулярных: — низкий уровень адреналина и ацетилхолина. При пробе Зимницкого часто обнаруживается никтурия. Данные электроэнцефалографии (см.) при Г. с. дают у значительного числа больных четкие патол, изменения, однако не всегда возможна корреляция их с той или иной формой синдрома. Хронаксиметрические данные (см. Хронаксиметрия) свидетельствуют о патологии центральных, надсегментарных аппаратов, что отражается на показателях хронаксии нервов и мышц. С помощью осциллографических и плетизмографических исследований (см. Осциллография, Плетизмография) выявляют вегетативно-сосудистую неустойчивость.
Диагностика нейро-эндокринных нарушений у больных с Г. с. нередко представляет значительные трудности, поскольку при заболеваниях желез внутренней Секреции могут наблюдаться вторичные Гипоталамические расстройства. В этих случаях дифференциальная диагностика должна основываться на изучении динамики развития отдельных симптомов и выраженности всей клин, картины в целом. Нейро-эндокринные нарушения при Г. с., как правило, выражены значительно слабее, чем при первичных поражениях желез внутренней секреции.
Лечебная тактика
Лечение органических повреждений головного мозга может быть самым разнообразным и зависит от патогенетического механизма развития повреждения и непосредственной причины.
Лечение органического поражения головного мозга может быть хирургическим и консервативным. Например, развитие высокого внутричерепного давления, которое представляет угрозу жизнедеятельности можно лечить и хирургическим, и консервативным путём. Хирургическое лечение – наложение трепанационного отверстия для декомпрессии головного мозга применимо при формировании выраженной гематомы при травме или геморрагическом инсульте, а консервативная терапия возможна при умеренном увеличении внутричерепного давления без дислокации головного мозга. Для консервативной терапии применяют мочегонные препараты вызывающие форсированный диурез, позволяющие быстро ликвидировать отёки.
Лечение атеросклероза церебральных артерий также может быть как хирургическим, так и консервативным. Хирургическое – проведение ангиографии с установкой стентов расширяющих просвет артерий. Консервативное – антитромботическая терапия и коррекция дислепидемии.
Как проверить, диастаз ли это?
Заболевание характеризуется растяжением сухожилия, размеры которого продолжаются от лобка до мечевидного отростка. За счет повышения давления и слабости брюшного пресса, сухожилие растягивается, становится уязвимым к воздействию механических нагрузок.
Первые признаки развития патологии невооруженным глазом обнаружить невозможно. Болезнь часто переносят лица с лишним весом. Для самостоятельного контроля хирурги рекомендуют принять удобное горизонтальное положение. При напряжении мышц живота на поверхности образуется четко округлая форма волокон. Данное состояние характеризуется дисфункцией мышц и часто осложняется нарушением осанки и появлением чувства усталости.
Началом развития патологии является ослабление волокон, чрезмерное давление на пресс, ожирение. Ускорить развитие процесса могут действие релаксина, недостаточность коллагена. Чтобы восстановить структуру, необходимо уменьшить объем живота и восстановить структуру сухожилия. Внутрибрюшное давление может повышаться за счет частого кашля, длительных запоров. К появлению патологии подвергаются женщины с хрупким телосложением, имеющие узкие бедра. После родов мышцы укрепляются, в результате чего происходит полное восстановление их структуры.
Внимание, интересный факт. Если женщина после родов начинает заниматься спортом намного раньше положенного срока (не прошло 2 месяцев) укреплять мышечные стенки живота, возможно образование грыжи
В результате тренировок образуются неэстетичные, вертикальные валики, что дает начало к развитию грыж живота.
Диагноз
Клинический диагноз миофасциальной боли в принципе зависит от врача, который может предположить эту причину, как возможную, для объяснения природы боли. Миофасциальные болевые синдромы боли могут быть похожими на большое количество других заболеваний, поэтому необходимо провести адекватное обследование. Миофасциальная боль характеризуется, как не интенсивное глубокое ощущение боли, которое усиливается при работе заинтересованных мышц и стрессах, что увеличивают ригидность мышц. Характерная клиническая особенность миофасциальной боли – обнаружение триггерной точки. Это – четкий очаг локальной болезненности в пределах мышцы. Иногда боль при пальпации может распространяться и воспроизводить симптомы у пациента. Но как правило, иррадиация боли не идет по тем же путям, что и кожная иннервация корешком. Пальпация обычно выявляет веревкообразное уплотнение мышечных волокон, часто называемых “тугой связкой”. Иногда, быстрый щелчок по этой связке или прокалывание иглой триггерной точки приводят к судорожному сокращению заинтересованной мышцы. Эта конвульсивная реакция может быть выявлена только в поверхностных мышцах. Миофасциальная боль часто следует за травмой мышцы или повторяющимися нагрузками. Нередко в современных клиниках проводились многочисленные дорогостоящие обследования, прежде чем выставлялся диагноз миофасциальной боли. У некоторых пациентов с наличием четкой причины скелетно-мышечной боли (например, ревматоидный артрит), может развиться миофасциальный болевой синдром который не диагностируется так, как есть основное заболевание. У миофасциальной боли есть определенные клинические особенности, которые помогают в постановке этого диагноза. Боль, как правило, описывается, как глубокое болевое ощущение, часто с чувством скованности в вовлеченной области; иногда это рассматривается как скованность в суставах. Миофасциальная боль усиливается при нагрузке заинтересованной мышцы, стрессов, воздействия холода или постурального дисбаланса. Иррадиация от триггерной точки может быть описана, как парестезия, таким образом быть похожей на симптомы при радикулопатии (поясничной или цервикальной). Слабость мышцы, возникающее вследствие ее малой нагрузки может привести к таким симптомам, как быстрая утомляемость, нарушение координации движений, нарушения сна. Пациенты с миофасциальной болью, вовлекающей мышцы шеи и лица, могут испытывать симптомы головокружения, шума в ушах и нарушения статики.
Характерные особенности миофасциальной триггерной точки:
- Фокус болезненности при пальпации заинтересованной мышцы
- Воспроизведение жалобы на боль при пальпацией триггерной точки (с усилием около 3-кг)
- Пальпация выявляет индурацию (уплотнение) смежной мышцы
- Ограниченный диапазон движения в заинтересованной мышце
- Часто псевдослабость заинтересованной мышцы (без атрофии)
- Часто отраженная боль при длительном (~5 секунд) давление на триггерную точку.