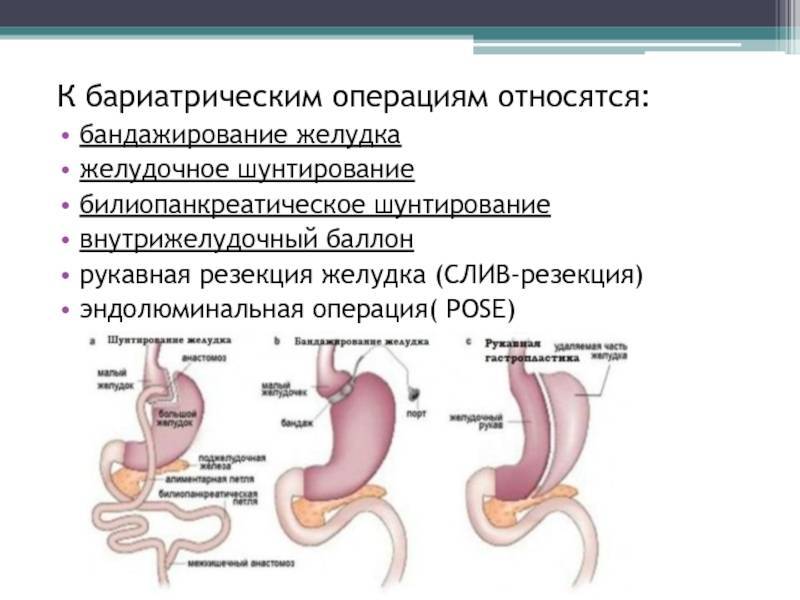
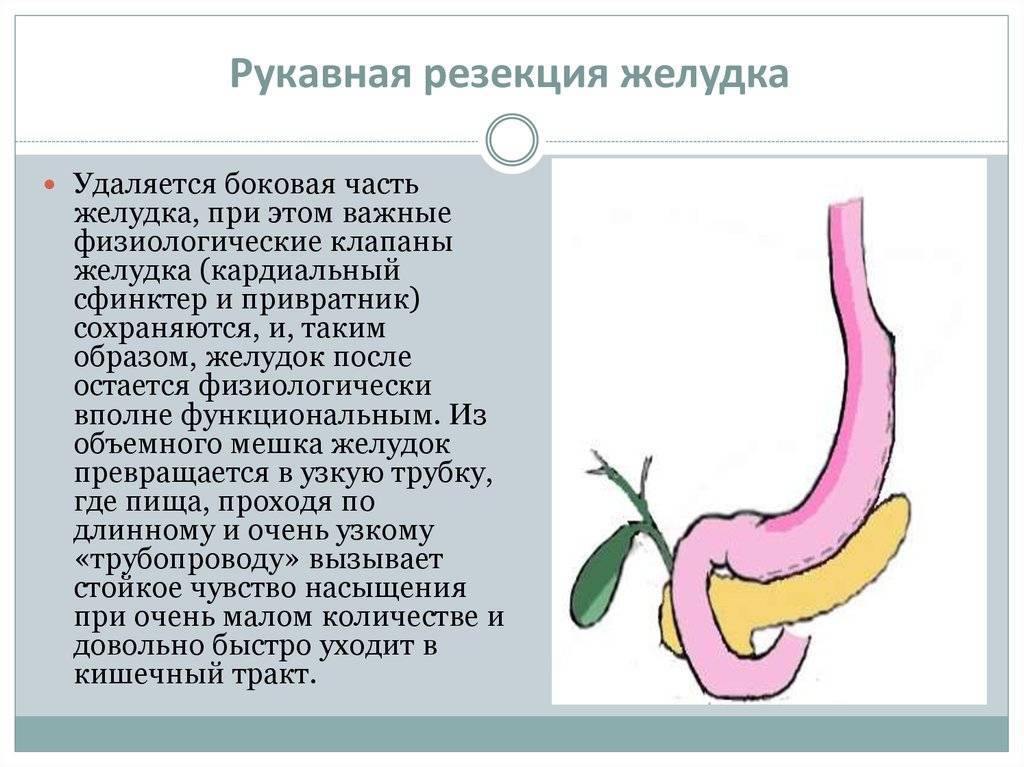
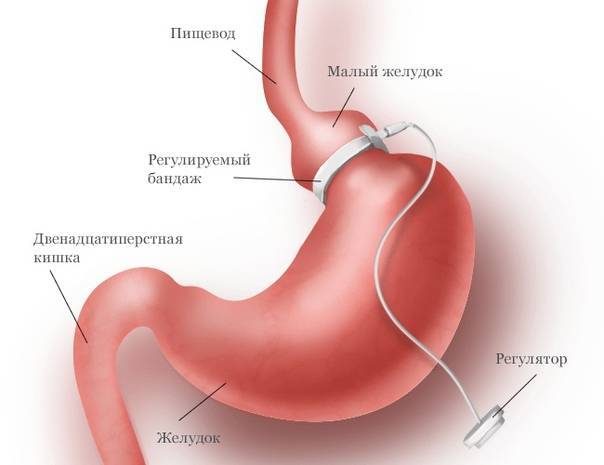
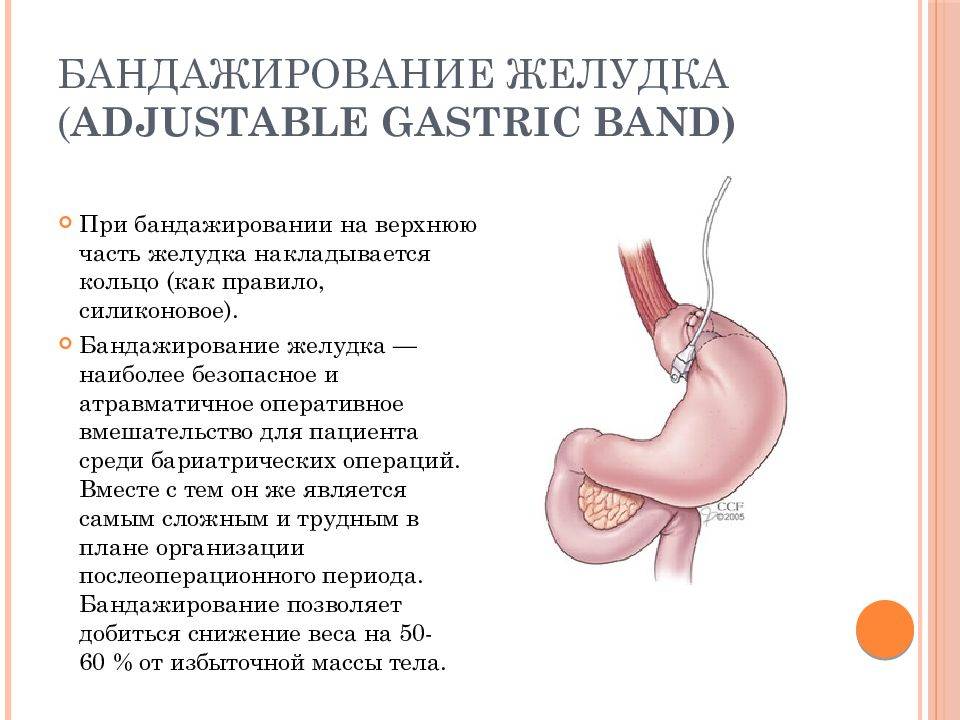
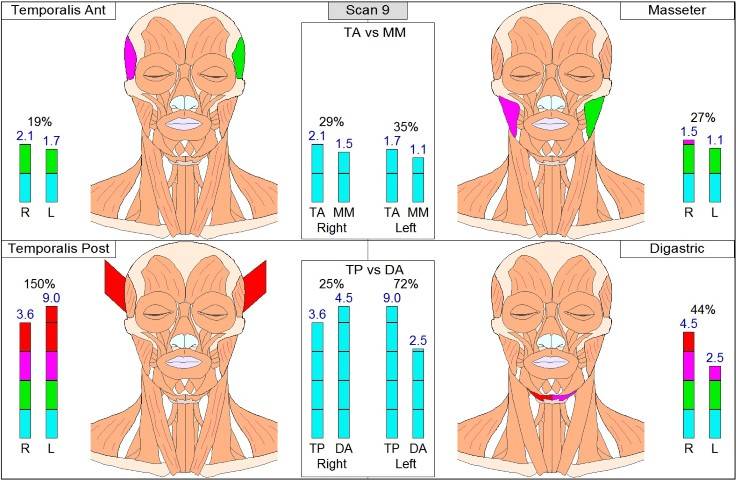
Причины ожирения
Развитие ожирения является патологическим состоянием, связанным с накоплением жировой ткани, особенно в подкожной клетчатке. Существует 2 группы причин:
- Образ жизни человека – переедание, невысокая подвижность.
- Патология эндокринной системы – синдром Иценко-Кушинга (повышенная продукция гормонов надпочечников), функциональная недостаточность щитовидной железы.
Зависимо от преимущественной локализации накопления жировой ткани выделяют типы ожирения по типу яблока или абдоминальное ожирение (мужской тип, преимущественное накопление жира на туловище) и по типу груши (женский тип накопление жировой ткани преимущественно на бедрах).
Терапия №8 / 2020
Оглавление номера
Клинические предикторы повторного набора массы тела после бариатрических операций
22 декабря 2020
ФГБОУ ВО «Первый Санкт-Петербургский государственный медицинский университет имени академика И.П. Павлова» Минздрава России
Цель исследования – изучить влияние клинических характеристик пациентов с ожирением на динамику массы тела и развитие повторного набора массы тела после выполнения бариатрических вмешательств.
Материал и методы. 122 пациента с ожирением II и III степени наблюдались в течение 3 лет после выполнения рукавной гастропластики или гастрошунтирования. Оценивались клинические показатели (индекс массы тела, окружность талии и бедер, динамика массы тела) и количество контактов с лечащим врачом. Полученные данные сопоставлялись с величиной повторного набора массы тела.
Результаты. Повторный набор массы тела 15%) к третьему году после бариатрической операции не был ассоциирован с исходным индексом массы тела, соотношением окружности талии и бедер.
Заключение. Количество контактов с лечащим врачом является важным фактором, ассоциированным с низким набором массы тела после бариатрических операций.
Ожирение в современном мире является распространенным заболеванием, значительно увеличивающим риск смерти от сердечно-сосудистых катастроф и усугубляющим течение коморбидных состояний.
Эффективным методом лечения тяжелого (морбидного) ожирения служат методы бариатрической хирургии; по данным регистра Международной федерации хирургии ожирения и метаболических нарушений (IFSO), за 2018 г. в мире было выполнено почти 400 тыс. таких операций . Наиболее распространенные на сегодняшний день варианты бариатрических вмешательств – рукавная гастропластика (РГ) и гастрошунтирование (ГШ) . Значимое снижение массы тела в послеоперационном периоде происходит, как правило, до 12–18 мес (фаза плато) . Однако, несмотря на сравнительно высокую эффективность этих операций по сравнению с традиционными методами лечения ожирения, после их проведения наблюдаются случаи как неэффективного снижения, так и повторного набора массы тела .
По данным литературы, повторный набор массы тела встречается у 15–40% пациентов после бариатрических вмешательств в зависимости от срока послеоперационного наблюдения и типа выполняемой операции . Во многих работах за клинически значимый повторный набор веса принимают 10–25% от потерянной массы тела . Небольшое увеличение массы тела после достижения минимального веса является физиологическим и не требует врачебного вмешательства. Набор более 15% от потерянной массы тела связан с ухудшением течения ассоциированных состояний (артериальной гипертензии, сахарного диабета, синдрома обструктивного апноэ сна и др.), что требует возобновления или усиления соответствующей терапии. Таким образом, повторный набор массы тела требует лечения; при этом у части пациентов допустимо использование медикаментозных средств, другим же требуется проведение повторной бариатрической операции.
Существующие литературные данные по прогнозу послеоперационной динамики массы тела немногочисленны
Важной клинической задачей выступает предотвращение повторного набора массы тела. Помимо вклада технических особенностей оперативного вмешательства и пищевого поведения пациентов, обсуждаются клинические факторы, способные повлиять на послеоперационную динамику массы тела
Цель исследования – изучить влияние клинических характеристик пациентов с ожирением на динамику и развитие повторного набора массы тела после выполнения бариатрических вмешательств.
МАТЕРИАЛЫ И МЕТОДЫ
Дизайн: наблюдательное одноцентровое открытое проспективное клиническое исследование с участием пациентов с ожирением II и III степени, перенесших РГ или ГШ.
Критерии включения:
- пациенты с ожирением не менее II степени (индекс массы тела ≥35 кг/м2) после РГ или ГШ;
- возраст от 18 до 75 лет;
- подписанное информированное согласие на участие в исследовании.
Критерии невключения:
- наличие декомпенсированной хронической патологии;
- любые серьезные или неконтролируемые физические или психические заболевания;
- пациенты, которым ГШ выполнялось в качестве второго этапа после РГ.
Критерии исключения – отказ пациента участвов…
DOI: https://dx.doi.org/10.18565/therapy.2020.8.30-35
А.Р. Волкова, М.Б. Фишман, Г.В. Семикова, В.М. Сомова, В.С. Мозгунова
Статья платная, чтобы прочесть ее полностью, вам необходимо произвести покупку
Пациенты с завышенными ожиданиями.
Многие пациенты относятся к операции как к чуду и надеются, что вес исчезнет навсегда безо всяких усилий. Иногда такие ожидания становятся следствием недобросовестной рекламы некоторых центров похудения. Такие люди не знают или не хотят слышать о том, что после операции придется придерживаться диеты и контролировать свои привычки на протяжении всей жизни.
Если вам было сложно придерживаться диеты до операции, то, вероятнее всего, после операции вы будете испытывать трудности. Вы должны четко понимать, что без усилий с вашей стороны чуда не произойдет. Операция всего лишь поможет вам есть меньше, и уменьшит чувство голода. Но без изменения образа жизни поддерживать достигнутый результат не получится и вес неизбежно вернется. Не стесняйтесь как можно быстрее обратиться за помощью. Если не соблюдать рекомендации, уменьшенный желудок может растянуться и тогда операция окажется бесполезной. Используйте советы из этой книги, которые помогут вам контролировать аппетит и формировать новые здоровые привычки.
Помните о том, что операция не чудо, это всего лишь инструмент для борьбы с лишним весом.
Екатерина Ростовцева, 2013
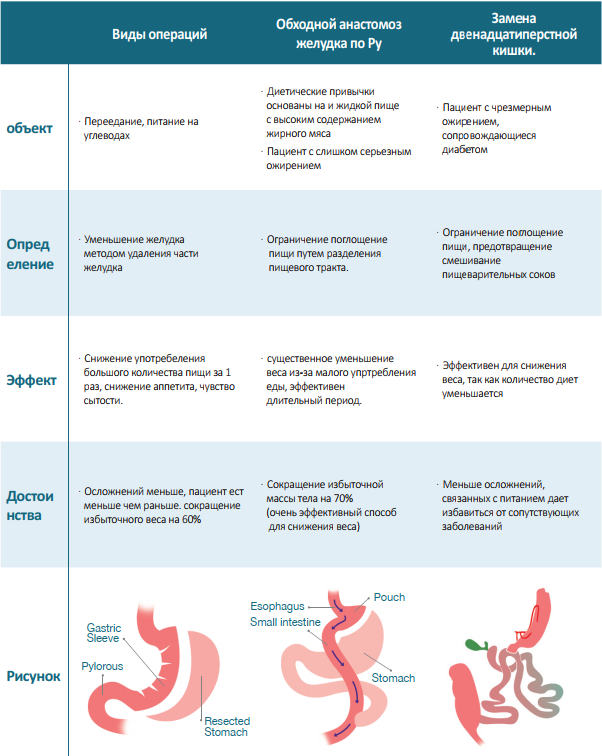
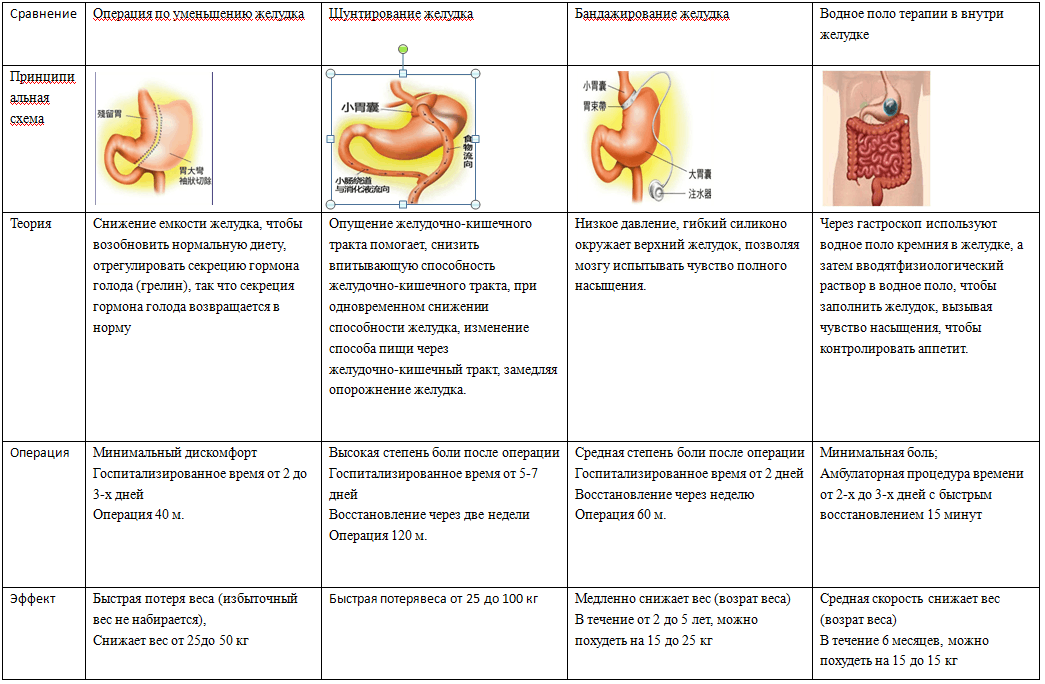
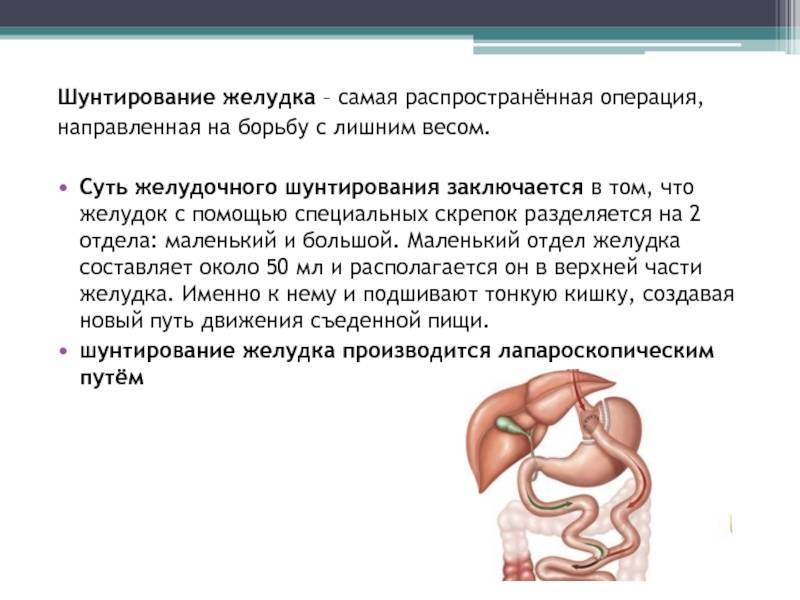
ЖЕЛУДОЧНОЕ ШУНТИРОВАНИЕ
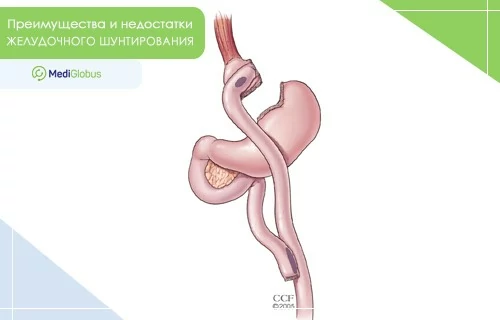
Хирург ушивает желудок, оставляя небольшую его часть (25-30 см3). Затем орган соединяется напрямую с тонким кишечником, минуя большую часть кишки. В результате желудок уменьшается, пища проходит более краткий путь и полезные вещества всасываются быстрее. Операция проходит открытым или малоинвазивным способом с помощью лапароскопа.
Желудочное шунтирование является «золотым стандартом» среди операций по снижению веса. По данным Национального реестра сосудистой хирургии Британии (NBSR) она хорошо изучена и показывает самую высокую эффективность в лечении ожирения.
| Преимущества | Недостатки |
|---|---|
| Самая быстрая потеря веса: в первый год теряется от 50% массы тела. | Развивается недостаток витамина В12, кальция, железа и фолиевой кислоты. |
| Снижение аппетита и быстрое насыщение. | Требуется принимать витаминные и минеральные добавки всю жизнь. |
| Благоприятные изменения в гормональном фоне. | Длительное восстановление: пациент находится в стационаре 2-3 дня. |
| Ускорение обмена веществ. | Возможны осложнения после операции. |
Как изменится ваша жизнь?
Кроме положительного влияния на состояние здоровья, большинство пациентов отмечают, что операция в целом изменила качество их жизни. Это чудесное и вдохновляющее чувство, которое поможет оставаться верным своим целям и получить новые интересные впечатления. После операции вы:
- Научитесь наслаждаться жизнью и без еды
- Ощутите гармонию со своим телом
- Почувствуете прилив энергии
- Сможете активнее участвовать в жизни своих детей и внуков
- Будете покупать одежду в обычных магазинах
- Сможете положить ногу на ногу
- Сможете подняться по лестнице без одышки, а также снова увидите ступеньки, во время спуска с лестницы
- Откажетесь от многих лекарств
- Будете комфортно чувствовать себя в кресле самолета, в театре и ресторане
Екатерина Ростовцева, 2014
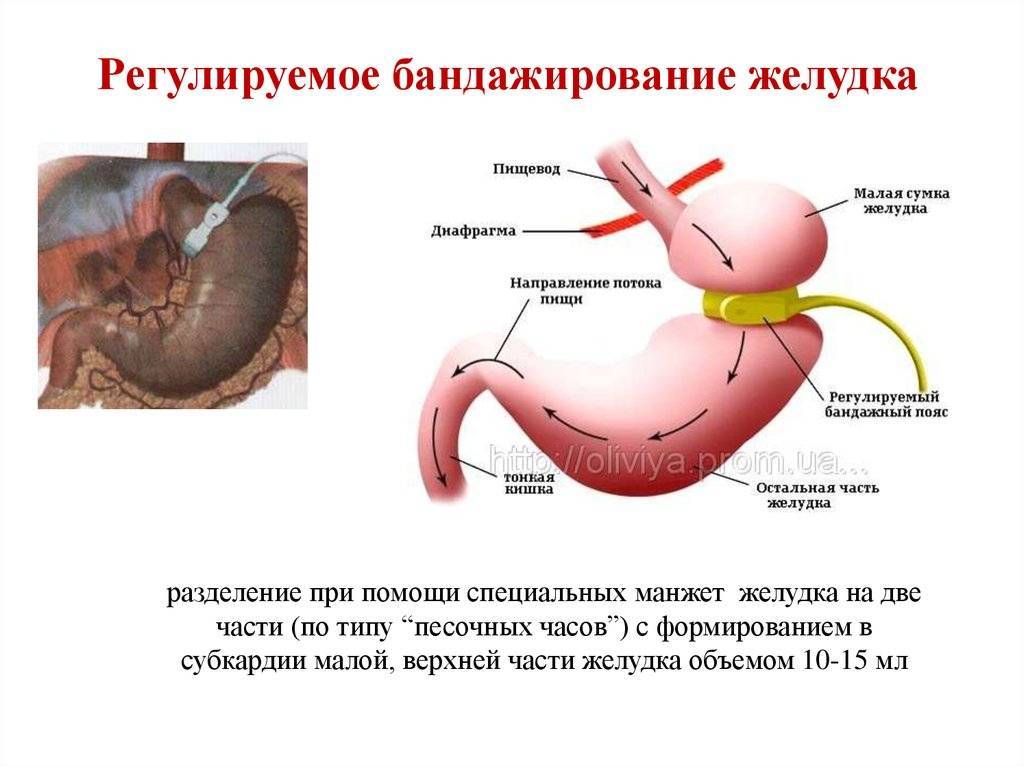
Можно ли рассматривать ПРЖ как альтернативу, например бандажированию желудка?
Да, вполне. В отличие от бандажирования желудка, после ПРЖ в организме не остается инородного материала (силикона). При ПРЖ снижение веса начинается сразу после операции, завершается раньше, чем после бандажирования и не зависит от дополнительных манипуляций с регулируемой системой, а фактически определяется новой анатомией желудка. При бандажировании желудка результат лечения наступает не сразу, а лишь по мере наполнения системы, и в дальнейшем будет зависеть от того, как функционирует система бандажа. Со временем желудочный бандаж, как и любая техника, может выйти из строя, потребовать устранения неисправности, а то и вовсе замены. При ПРЖ это невозможно, т.к. никаких имплантатов здесь не используется. Хотя, надо признаться, что операция ПРЖ технически сложнее и несколько более рискованнее, чем бандажирование желудка. Операцию можно выполнять как открытым способом, так и лапароскопически. Сроки пребывания в стационаре на 1-2 дня больше, чем при бандажировании.
Каким образом работает операция?
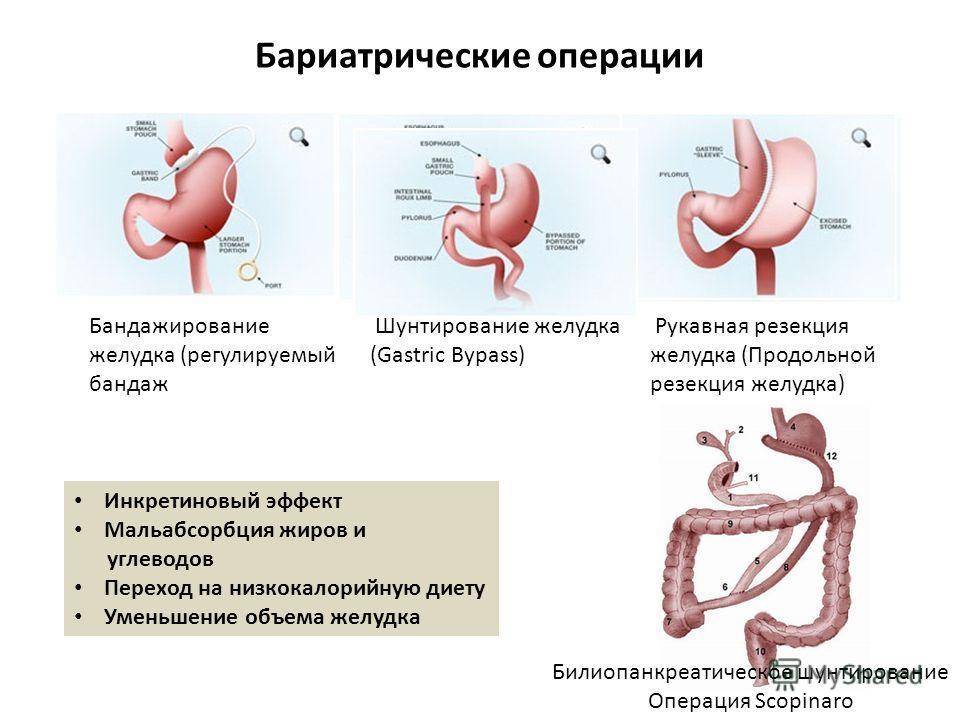
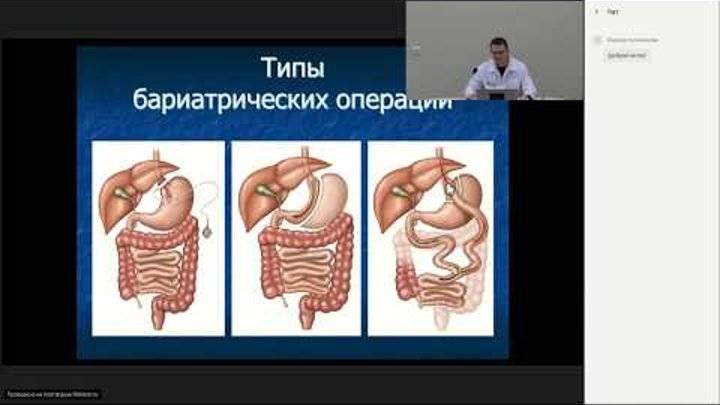
В настоящее время применяется несколько видов бариатрических операций. Все методы можно разделить на три основные группы:
- Рестриктивные операции: ограничивающие количество съедаемой пищи.
- Мальабсорбционные операции: изменяющие нормальный процесс пищеварения, в результате чего пища хуже всасывается и меньше усваивается.
- Комбинированные операции: сочетающие оба принципа.
В ходе рестриктивных операций отделяется часть желудка, в результате чего уменьшенный желудок вмещает лишь небольшое количество пищи. Обычно новый желудок вмещает не более 30 мл пищи, поэтому чувство насыщения и переполнения желудка наступает уже от нескольких кусочков. Кишечник при этом продолжает нормально всасывать питательные вещества.
Шунтирование желудка совмещает рестриктивный и мальабсорбционный принципы, ограничивая количество съедаемой пищи и количество питательных веществ, которые могут быть усвоены из этого количества. Во время шунтирования хирург создает маленький желудок, исключая из пищеварения большую его часть, и соединяет его с тонкой кишкой, обходя ее начальную часть. Операции, сочетающие оба принципа (уменьшение количества пищи и снижение всасывания), как правило, дают большую потерю веса, чем просто рестриктивные методы.
При мальабсорбционных операциях, таких как дуоденальное шунтирование, выключается большая часть тонкого кишечника, в результате чего съеденная пища практически не усваивается. Такие операции дают наибольшую потерю веса, но при этом сопряжены с высоким риском возникновения серьезных осложнений и развития дефицита питательных веществ.
Кроме вида операции, которую вы выберете, на потерю веса могут влиять и другие факторы:
- Возраст: Возраст замедляет ваш метаболизм. Поэтому, чем вы старше, тем медленнее худеете.
- Пол: Поскольку мужчины имеют больший объем мышечной массы, чем женщины, то они сжигают жир быстрее.
- Раса: Некоторые исследования показывают, что представители негроидной расы теряют вес хуже, чем представители кавказской расы.
- Вес до операции: Пациенты, имеющие тяжелое ожирение худеют быстрее и, соответственно, теряют больше килограмм, чем люди с меньшим весом. Однако, они не всегда достигают своего идеального веса.
Нарушения обмена витаминов, микроэлементов.
 Сегодня доказано, что бариатрические операции приводят к снижению в организме железа, витаминов В6, В12, D, цинка, селена. Эти нарушения сопровождаются тошнотой, анемией (малокровие), нарушением роста волос, структуры кожи, стоматитом, утомляемостью. Больше эти последствия наблюдаются при гастроеюношунтировании, они требуют наблюдение за больным с проведением стандартной заместительной терапии.
Сегодня доказано, что бариатрические операции приводят к снижению в организме железа, витаминов В6, В12, D, цинка, селена. Эти нарушения сопровождаются тошнотой, анемией (малокровие), нарушением роста волос, структуры кожи, стоматитом, утомляемостью. Больше эти последствия наблюдаются при гастроеюношунтировании, они требуют наблюдение за больным с проведением стандартной заместительной терапии.
В нашей клинике после проведенной бариатрической операции выполняется наблюдение эндокринолога, диетолога, которые имеют значительный опыт в отношении таких пациентов.
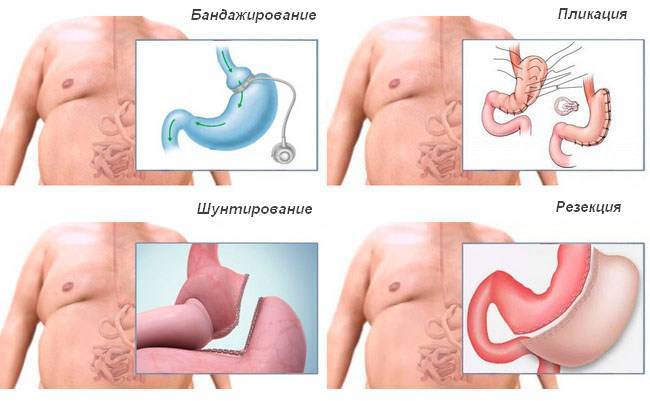
Лапароскопическое желудочное шунтирование
Лапароскопическое желудочное шунтирование или гастрошунтирование является «золотым стандартом» бариатрической хирургии, наиболее результативным методом, позволяющим снизить избыточный вес на 70–80% и более в первый год после операции.
Суть операции
Шунтирование желудка заключается в изменение анатомии желудочно-кишечного тракта без удаления органов. Реконструирование желудочно-кишечного тракта выполняется следующим образом: хирург уменьшает объем желудка, создавая «новый» маленький желудочек с объемом 50–70 мл и соединяя его непосредственно с тощей кишкой. Таким образом, из пищеварения исключается большая часть желудка и часть тонкой кишки. Пищеварительные ферменты и соки поступают напрямую в дистальный отдел тощей кишки через вновь образованную петлю, состоящую из 12-типерстной и части тонкой кишки.
Результат операции определяется сокращением объема желудка, т. е. снижением количества поступающей пищи, и изменением процесса переваривания пищи. Гастрошунтирование показано также для эффективного лечения пациентов с ожирением, осложненным сахарным диабетом 2 типа.
Результат
Шунтирование желудка показывает наиболее эффективные результаты избавления от лишнего веса, средние показатели потери избыточной массы тела составляют 75–90%. Кроме того, этот вид операции позволяет добиться положительного и устойчивого результата при сахарном диабете 2 типа, пациенты после шунтирования в 80% случаев не нуждаются в использовании сахарорегулирующих препаратов.
Особенности
1. Шунтирование желудка является объемным вмешательством на желудочно-кишечном тракте, требует продолжительного восстановления (около 2х месяцев) и соблюдения строгих правил питания в этот период. 2. Длительность операции составляет 3–3.5 часа. В стационаре пациент находится под наблюдением врача в течение 4–5 суток. 3. После операции, по мере восстановления, возможны временные неприятные явления — тошнота, чувство переполнения желудка, болезненность, рвота. Все они проходят самостоятельно в первые месяцы после оперативного вмешательства и корректируются соблюдением диеты. 4. Питание после операции имеет свои особенности (например, необходимость приема пищи 5–6 раз в день маленькими порциями, ограничение грубой и твердой пищи, жирных продуктов, алкоголя), к которым необходимо будет привыкнуть и всегда соблюдать. 5. Изменение всасывания питательных веществ, витаминов и микроэлементов после шунтирования делает необходимым обязательный прием поливитаминных комплексов, отдельных витаминов и микроэлементов.
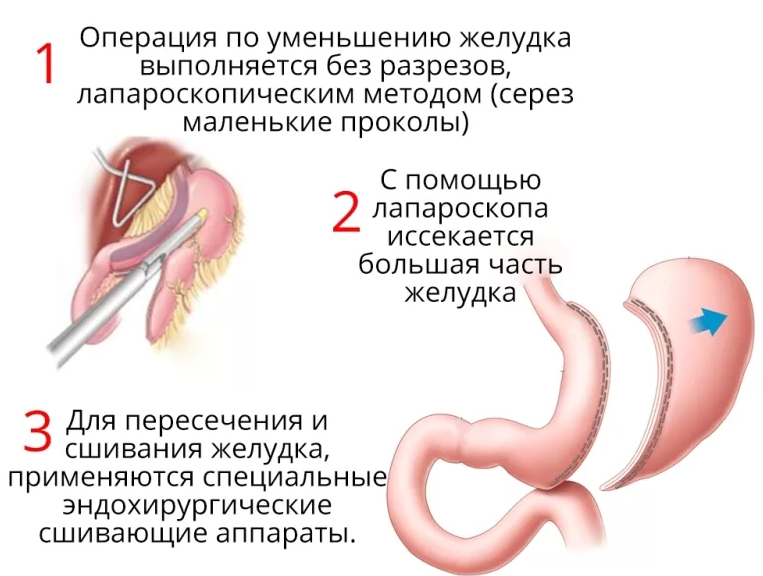
Лапароскопическая продольная резекция желудка (слив, sleeve)
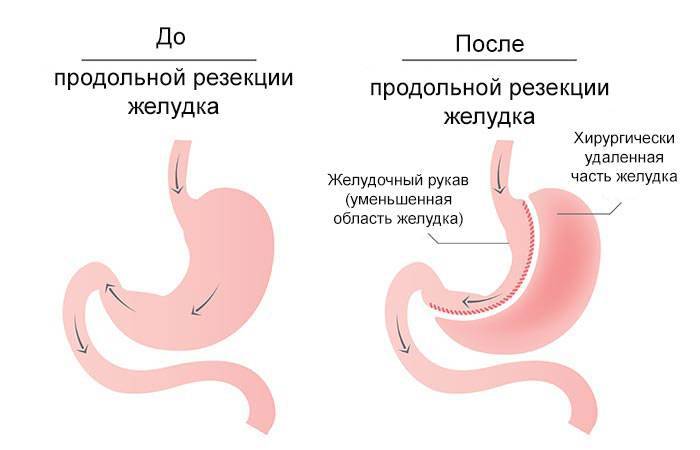
Лапароскопическая продольная резекция желудка — это бариатрическая операция, суть которой заключается в удалении части желудка. Благодаря операции размеры желудка уменьшаются в десяток раз. Кроме того, удаляемая во время операции часть желудка отвечает за выработку гормона грелина (гормона голода), снижение его концентрации после оперативного вмешательства приводит к устойчивому снижению аппетита.
Суть операции
Продольная резекция желудка или слив — наиболее часто выполняемая операция в мире на сегодняшний день. Она доказала свою безопасность и высокую результативность в лечение ожирения. Продолжительность операции составляет 1.5 — 2 часа. За это время хирург, через небольшие проколы удаляет часть желудка (дно и тело), преобразовывая его форму в узкую трубку и сохраняя при этом все физиологические клапаны. Результатом операции будет уменьшений объема желудка, в среднем до 100–150 мл. Также в удаляемой части желудка находится зоны выработки «гормона голода» — грелина, отвечающего за регуляцию чувства голода, это является дополнительным фактором, способствующим снижению веса: кроме сокращения объема потребляемой пищи почти на 50%, изменение концентрации грелина уменьшает аппетит и потребность в постоянном приеме пищи.
Продольная резекция является необратимой бариатрической операцией в отличие от бандажирования, здесь изменения возможны только в части последующего перевода результатов операции в желудочное или билиопанкреатическое шунтирование.
Результат
Средние показатели эффективности лапараскопической продольной резекции желудка — потеря 60–75% лишнего веса. На сегодняшний день данный вид оперативного вмешательства признан эффективным в мировой бариатрической практике.
Особенности
1. Продольная резекция — довольно объемное хирургическое вмешательство. Поэтому период восстановления занимает большее время, чем при бандажировании желудка. Обычно пациент находится в стационаре 4–5 дней. 2. Операция не требует дальнейшей регулировки или присутствия инородного тела в организме, результаты операции остаются с пациентом на всю жизнь. 3. Полное восстановление после операции занимает около 2х месяцев, это время уходит на то, чтобы отрегулировать, а затем привыкнуть к новому режиму питания. Операция на желудке требует соблюдения строгих правил приема пищи в этот период, чтобы избежать послеоперационных осложнений, нагрузки на желудочные швы. 4. Пациенту, после продольной резекции желудка, необходимо ответственно следить за получением полноценного питания и достаточного количества микроэлементов и витаминов. 5. Одними из относительных противопоказаний к продольной резекции являются нарушения работы ЖКТ (пищевода, желудка, двенадцатиперстной кишки). В некоторых случаях, лучше будет рассмотреть вариант шунтирования желудка.
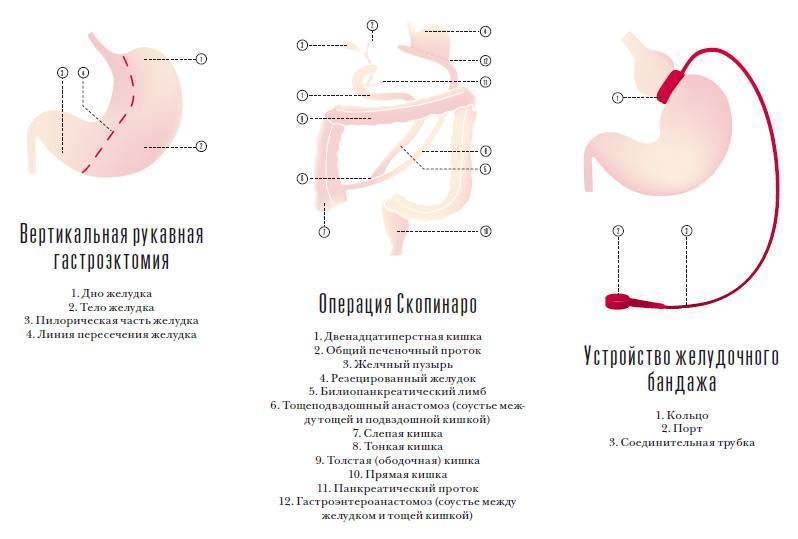
SADI
SADI (Single Anastomosis Duodeno-Ileal bypass, или SADI-S, (Single Anastomosis Duodeno-Ileal bypass + Sleeve) — это новая бариатрическая операция, которая пользуется все большим интересом среди наших коллег по всем Миру. Операцию SADI можно считать усовершенствованным шунтированием желудка, потому что она занимает промежуточное положение между шунтированием желудка и БПШ. Операция SADI берет от этих операций самое лучшее и уменьшает недостатки обеих методик шунтирования.
Как известно, БПШ является самой сильной бариатрической операцией, однако наряду с высокой эффективностью у нее есть целый ряд недостатков. Например, выраженный дефицит белка, витаминов и микронутриентов, который, зачастую, не удается скорректировать даже регулярным приемом специальных препаратов, а также крайне неприятные явления со стороны кишечника в виде постоянной диареи и социально неприемлимого газообразования. Это происходит потому, что БПШ является главным образом мальабсорбтивной (работающей за счет ограничения всасывания в тонкой кишке) операцией.
С другой стороны, шунтирование желудка, которое является главным образом рестриктивной (ограничивающей поступление пищи) операцией, в целом не имеет таких проблем, однако иногда его эффект в отношении веса, диабета и дислипидемии (повышенного холестерина и триглицеридов крови) бывает недостаточным. Кроме этого, иногда, в долговременной перспективе эффект желудочного шунтирования может оказаться нестабильным.
Новая операция SADI, предложенная нашими испанскими коллегами, является одновременно и рестриктивной и мальабсорбтивной, и при ее использовании уже получены очень интересные и благоприятные результаты.
Операция SADI дает такой же сильный и стабильный эффект в отношении снижении веса, диабета и липидных нарушений, как БПШ, и вместе с тем, такие проблемы БПШ, как неконтролируемые метаболические нарушения и проблемы с кишечником (постоянная диарея и социально неприемлимое газообразование), для нее нехарактерны.
Операция SADI состоит из двух компонентов: рукавной гастропластики (СЛИВ) и тонкокишечного компонента, когда делается только один анастомоз между 12-перстной и тонкой кишкой (смотри рисунок). Таким образом, эту операцию можно использовать как самостоятельный эффективный метод лечения морбидного ожирения, так и в качестве усиливающего мальабсорбтивного компонента при недостаточной эффективности другого популярного бариатричесого вмешательства рукавной гастропластики (Sleeve Gastrectomy).
Преимущества операции SADI по сравнению с шунтированием желудка:
- Отключенной трудноконтролируемой части желудка при операции SADI нет (известно, что это беспокоит многих пациентов после шунтировния желудка)
- Сохраняется пилорус (привратник), ввиду чего не бывает такой проблемы, типичной для шунтировния желудка, как демпинг.
- Почти никогда не бывает пептических язв анастомоза, которые возможны при шунтировнии желудка
- Более сильный и стабильный эффект по сравнению с желудочным шунтированием. Так, по данным Andrés Sánchez-Pernaute, практически все пациенты имели 100% потерю избыточного веса на 3 год наблюдения (в то время, как при ЖШ в среднем достигается 80% потеря лишнего веса).
Показания для операции SADI
- Пациентам с ИМТ 40 и выше. Надо иметь в виду, что при очень большом ИМТ и при наличии плохого здоровья SADI можно сделать двухэтапно (вначале СЛИВ, затем после похудения кишечный этап для усиления и стабилизации эффекта). Такой подход реально уменьшает риск.
- Пациентам с сахарным диабетом 2 типа (с ИМТ 30 и выше)
- Пациентам, которым была ранее выполнена рукавная гастропластика — операция СЛИВ и которые не смогли добиться желаемого веса. В этом случае СЛИВ дополняется кишечным этапом.
Осложнения после операции бандажирования желудка
Ранние осложнения после операции бандажирования желудка проявляются у 2- 5% пациентов (кровотечение, перфорация пищевого тракта, инфекция, воспаление легких) К счастью, большинство осложнений легкие. Ранняя смертность в результате операции лапароскопического бандажирования желудка 0.1%. Поздние осложнения, причиной которых является мигрирование желудочного бандажа, перелом или перетяжка маленкого желудочка проявляется у 4-11% пациентов. Симптомами этих осложнений как правило являются сильная боль в животе, изжога, рвота, увеличение массы тела, инфицирование порта. Обычно лечение этих осложнений возможно только при помощи новой операции. В случае недостаточного падения веса или увеличения веса, 15-20% бандажированных пациентов склоняются в пользу новой бариатрической операции, таким образом их оперируют заново. После бандажирования желудка могут образоватся желчные камни, висящие складки кожи, запор или диарея, изжога. Изжога Возникший послеоперационный рефлюкс можно облегчить с помощью хирурга. Причиной рефлюкса может быть очень высоко установленный бандаж или тот факт, что недостаточно изменено привычное питание. Проблемы связанные с портом После операции вокруг места введения порта может возникнуть синее пятно, это синяк, который обычно пропадает в течении одной или двух недель. В случае если Вы заметите, что в районе порта появилась опухоль, немедленно свяжитесь со своим хирургом
Всегда ли бариатрическая хирургия оправдывает ожидания?
Нет, не всегда. Бывает, что-то во время операции или после нее протекает не так. Иногда бандажирование желудка не срабатывает в полной мере. Если эффект не получен, человек не худеет и может отмечать проблемы в состоянии здоровья. Сохраняйте все рекомендации, оставленные вашим доктором. Если заметили, что вес не снижается или появились осложнения, немедленно посетите врача.
Бывает, что положительный эффект отсутствует, если пациент не соблюдает советы по образу жизни
Крайне важно изменить рацион питания и вести активный образ жизни. Если вы начнете регулярно перекусывать высококалорийными продуктами, вес снова вернется к исходным цифрам. Опубликовано: webapteka.by 26 апреля 2016
Опубликовано: webapteka.by 26 апреля 2016
Качество жизни после операции
Качество жизни после операции на желудке остается обычным: человек может жить нормальной жизнью, но должен немного ограничивать питание и соблюдать диету. Через 2-3 года после операции по частичному удалению желудка, диетических ограничений практически не остается.
Немного большие проблемы возникают после полного удаления желудка, когда больной должен адаптироваться к трансформации тела. Если в результате операции пищевод соединен с тонкой кишкой, в течение первого года возникают проблемы с дефекацией, с желудочно-кишечными и химическими процессами обработки пищевых продуктов (воздействие слюны, желудочного, желчного, панкреатического и кишечно- пищеварительных соков).
У небольшого количества пациентов после опорожнения желудка возникают следующие нарушения, осложняющие жизнь:
- слабость;
- несварение;
- потеря веса.
После полного удаления желудка почти все пациенты плохо переносят молоко, а значительная часть не может есть сладкое.
Физически, после операции на желудке люди могут вести достаточно активный образ жизни. Специальной реабилитации после удаления желудка из-за болезни нет — жизнь, осложняется только психологической настройкой. Обычно, чтобы привыкнуть к новым привычкам и режимам питания требуется полгода или год.
После частичного или полного удаления желудка могут появиться следующие симптомы:
- Чувство перенасыщения. Прием даже небольшого количества пищи может вызвать неприятное чувство сытости, поэтому рекомендуется есть очень маленькими порциями и часто — каждый час. Этого достаточно, чтобы получить достаточно энергии. Со временем можно постепенно увеличивать количество еды и интервалы между приемами пищи;
- Диарея. Может возникнуть из-за так называемой ваготомии (n.vagus incision), которая выполняется путем удаления желудка. У некоторых людей это может вызвать внезапную диарею. Часто состояние временно и длится около суток, но может занять больше времени. Эта диарея трудно поддается лечению, требует приема лекарств;
- Утренняя рвота. Иногда возникает после частичного удаления желудка из-за того, что пищеварительный сок и желчь накапливаются в двенадцатиперстной кишке и могут попасть обратно в желудок, вызывая чувство распирания и рвоту, после чего пациент получает облегчение. Больному надо научиться приспосабливаться, поскольку лекарства могут только облегчить проблему.
После операции
За три месяца после операции, к январю 2016 года, Джессика потеряла почти 30 кг из более чем 130. Врачи на основании своих расчетов предсказали ей новый вес на уровне 81,5 кг, и, хотя Джессика была уверена, что сможет сбросить еще больше, специалисты качают головой: практически все пациенты надеются продолжить худеть, но правда в том, что ваш вес больше зависит от того, что мозг считает нормой, чем от ваших желаний. Сначала килограммы уходили быстро, потом процесс замедлился, но потеря все равно была ощутимой – девушке стало легче двигаться, она обнаружила, что у нее есть талия. Джессика перестала испытывать непреодолимое желание есть, как раньше – иногда она даже забывала принять пищу.
И все-таки, пишет Колата, в ее жизни изменилось на удивление мало. Каждый день ее новой жизни похож на прежние: она встает, идет в колледж или выполняет задания по учебе, в выходные побольше спит, смотрит телевизор или допоздна читает. «Перемены недостаточно кардинальные, – оправдывается она. – Я все еще вижу жир, когда смотрю на себя».
Кит, которому прогнозировали новый вес на уровне 104 кг, к январю потерял 36 кг из 171, а к июню (через восемь месяцев после операции) – уже 42 кг. С ними ушел храп и нормализовалось давление. Вдобавок к объему талии (он начал покупать штаны на 10 размеров меньше) немного уменьшился и размер ноги. Спина, ноги и колени перестали болеть, он стал подвижнее, отношения с женой улучшились, а люди на улицах перестали глазеть на него. Привычки в отношении еды тоже изменились: раньше он обожал пиццу и бургеры – сейчас они кажутся ему слишком жирными и невкусными. Но несмотря на все это, и он до сих пор видит в себе толстяка и стесняется своего тела.
Билиопакреотическое шунтирование
Билиопанкреатическое шунтирование условно включает в себя сразу 2 вида бариатрических операций: продольную резекцию желудка (или слив) и реконструкцию анатомии кишечника. Благодаря этому достигается устойчивое снижение избыточного веса до 70–80% и более, вне зависимости от калорийности рациона.
Суть операции
Билиопанкреатическое шунтирование использует 2 механизма снижения веса одновременно: удаление части желудка запускает рестриктивный механизм (уменьшение объема желудка ведет к снижению количества поступающей пищи), а разделение путей поступления пищи и пищеварительных соков с помощью формирования отдельных петлей кишечника активизирует мальабсортивный механизм (изменение переваривания пищи и всасывания питательных веществ).
Во время операции хирург удаляет желчный пузырь — это необходимо для профилактики камнеобразования, которое неизбежно случается вследствие изменения процессов пищеварения. При значительном превышении ИМТ — индекса массы тела (сверхожирение) или наличии относительных противопоказаний операция может проводится в 2 этапа. Данное вмешательство выполняется с середины 70-х годов у пациентов с тяжелыми формами ожирения и у пациентов, страдающих ожирением с сопутствующими патологиями.
Результат
Билиопакеатическое шунтирование дает довольно быстрый и стабильный результат снижения избыточного веса до 80 — 95% с возможностью достижения идеального веса, показывает 99% эффективности в лечение диабета 2-го типа, а также выраженное снижение риска сердечно-сосудистых заболеваний за счет значительного уменьшения концентрации холестерина в крови.
Особенности
1. Билиопакреатическое шунтирование является наиболее сложной бариатрической операцией и при этом наиболее результативной для пациентов с морбидным ожирением, осложненным сахарным диабетом 2-го типа. 2. Выполнение операции длится 3.5 — 4 часа, пациент выписывается из стационара на 5–6 сутки после операции. 3. Объемная перестройка пищеварительного тракта требует продолжительного восстановления (2–3 месяца), соблюдения послеоперационных ограничений в питании во избежания осложнений. 4. Пациентам после билиопакреатического шунтирования необходимо принимать поливитаминные комплексы, микроэлементы и пищевые добавки пожизненно.