Преимущества клиники
Современная медицина – это максимальная эффективность и удобство для пациента. Клиника «Энергия здоровья» оснащена в соответствии с последними стандартами диагностики и лечения заболеваний. Мы предлагаем каждому пациенту возможность получить максимум информации о состоянии его здоровья. К Вашим услугам:
- опытные врачи, регулярно совершенствующие свою квалификацию;
- разнообразные диагностические и лечебные манипуляции, включая малые хирургические вмешательства;
- индивидуальный подбор терапии в соответствии с результатами обследования;
- прием по предварительной записи в удобное для Вас время;
- собственная парковка и удобное расположение клиники недалеко от станции метро;
- доступные цены на все медицинские услуги.
Лечение боли в спине и пояснице у женщин
После постановки диагноза врач назначает терапию. Лечение боли в спине у женщин комплексное. Лечебные мероприятия подбирают так, чтобы устранить основное заболевание и его симптомы, среди которых болевые ощущения. Какой доктор сможет помочь, зависит от диагноза.
Медикаменты выбирают лечащие врачи, в зависимости от причины. Могут применяться средства следующих групп:
- спазмолитики;
- обезболивающие;
- антибиотики;
- противовоспалительные нестероидные средства;
- миорелаксанты;
- хондропротекторы;
- глюкокортикостероидные лекарственные препараты;
- витаминные комплексы.
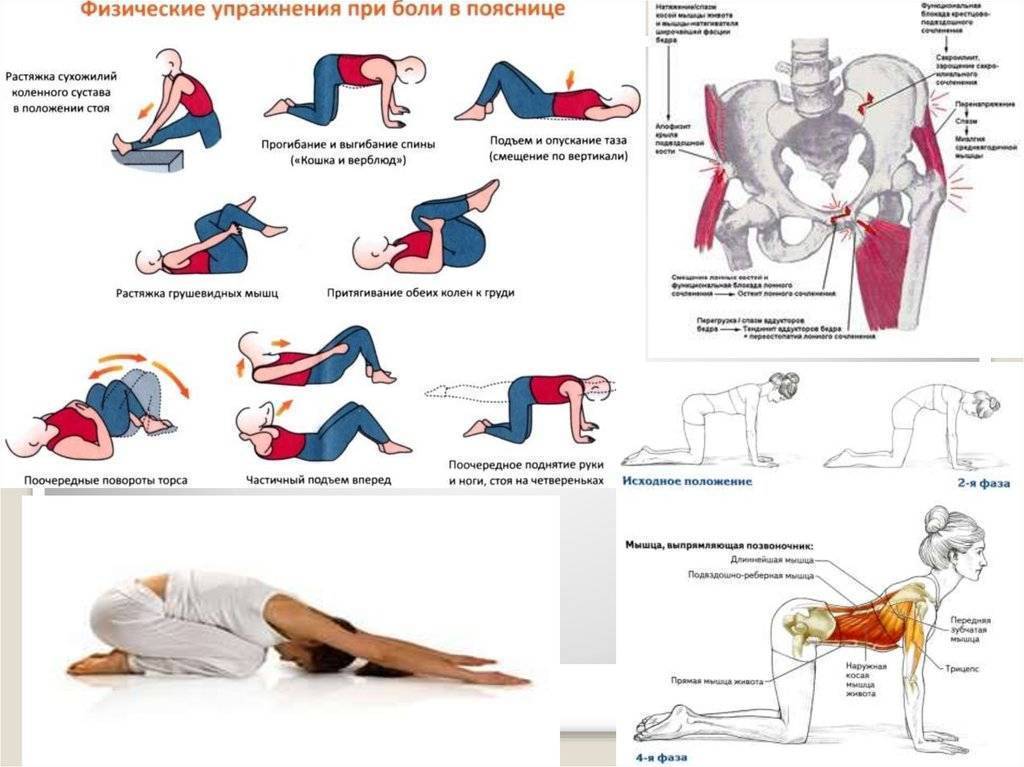
Если боли в спине связаны с болезнями позвоночника, дополнительно больной назначают массаж, лечебную физкультуру
Важно укреплять мышечный корсет, избегать подъема тяжестей, тяжелых физических нагрузок
Выполнение любых упражнений, даже самых простых, следует согласовать с лечащим врачом
При проблемах с лишним весом стоит скорректировать массу тела, придерживаться диетического питания и физической активности.
Если боли связаны с болезнями внутренних органов, то потребуется постельный режим. Медикаментозное лечение дополняют физиотерапевтическими процедурами.
Последствия
Если сковало поясницу, а обследование и адекватное лечение отсутствуют, то возможны осложнения. Среди неблагоприятных последствий — нарушение стабильности межпозвонковых дисков, развитие остеохондроза поясничного отдела позвоночника.
Осложнениями этого заболевания являются протрузии (выпячивания дисков), межпозвоночные грыжи. В запущенных случаях требуется хирургическое вмешательство.
Если причина нарушения подвижности в поясничном отделе — воспалительное заболевание позвоночника и внутренних органов, то отсутствие терапии приводит к распространению процесса. Вовлекаются рядом расположенные органы.
Скованность в поясничной области дополняется сильными болями, ограничением подвижности конечностей. Вероятные последствия: полный паралич, инвалидность.
Лечение люмбаго
Лечение требует комплексного подхода. В острый период необходимо избавиться от боли и позволить человеку нормально двигаться. В дальнейшем от врача требуется выявить причину появления прострела и назначить соответствующую терапию.
Медикаментозное лечение
Медикаментозное лечение острого приступа люмбаго включает в себя:
- НПВС (нестероидные противовоспалительные средства): ибупрофен, диклофенак, нимесулид, мелоксикам и препараты на их основе; необходимы для устранения воспалительного процесса и снятия болевого синдрома; используются таблетированные и инъекционные формы, а также варианты для местного воздействия (кремы, мази);
- глюкокортикостероиды: гидрокортизон, дексаметазон и т.п.; используются для снятия боли при неэффективности НПВС;
- миорелаксанты: мидокалм и аналоги; используются для устранения мышечного спазма;
- спазмолитики: папаверин; используются аналогично миорелаксантам;
- витамины группы В: нейромультивит, мильгамма; стимулируют регенерацию нервной ткани и облегчают проведение импульсов;
- противоотечные средства: фуросемид, магния сульфат; снимают отечность тканей, облегчая состояние больного;
- транквилизаторы и снотворные: назначаются по показаниям для устранения бессонницы, тревожности, излишнего беспокойства.
Если болевой синдром настолько сильный, что обычные комбинации анальгетиков не работают, неврологи рекомендуют выполнить блокаду. Для этого в поясничную область вводится мощное обезболивающее средство (кортикостероид или новокаин), которое способствует быстрому купированию боли.
Физиотерапия
Курсы физиотерапии необходимы при прострелах. Они используются как во время обострения, так и вне него и способствуют значительному снижению частоты приступов. В зависимости от клинической ситуации врачи назначают:
- магнитотерапия: воздействие магнитными полями способствует снятию отека и болевого синдрома;
- диадинамотерапия: воздействие импульсными токами для устранения отечности;
- амплипульс: синусоидальные токи способствуют восстановлению нервных волокон;
- облучение ультрафиолетом: повышает устойчивость тканей к внешним воздействиям;
- электрофорез и фонофорез: введение препаратов в область поражения с помощью слабых электрических токов или ультразвука;
- озокеритовые и парафиновые аппликации: используются вне обострения для прогревания тканей поясничной области.
Массаж
Массаж при люмбаго способен уменьшить воспаление и боль
В остром периоде используются щадящие методы: поглаживание и осторожное растирание мышц поясничной области. Продолжительность воздействия составляет не больше 5-10 минут
Улучшение кровообращения способствует снятию отечности и расслаблению мышц. Процедура выполняется только специалистом.
В период ремиссии проводится классический лечебный массаж, направленный на укрепление мышечного каркаса спины.
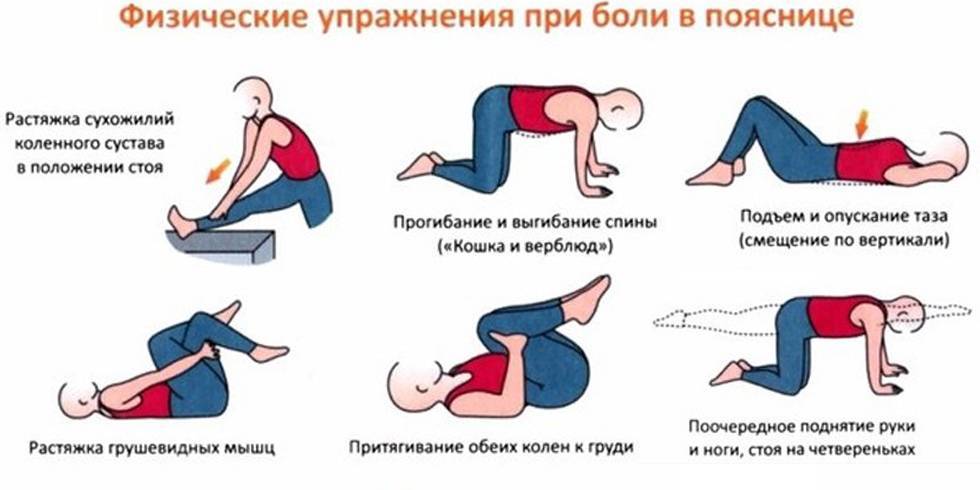
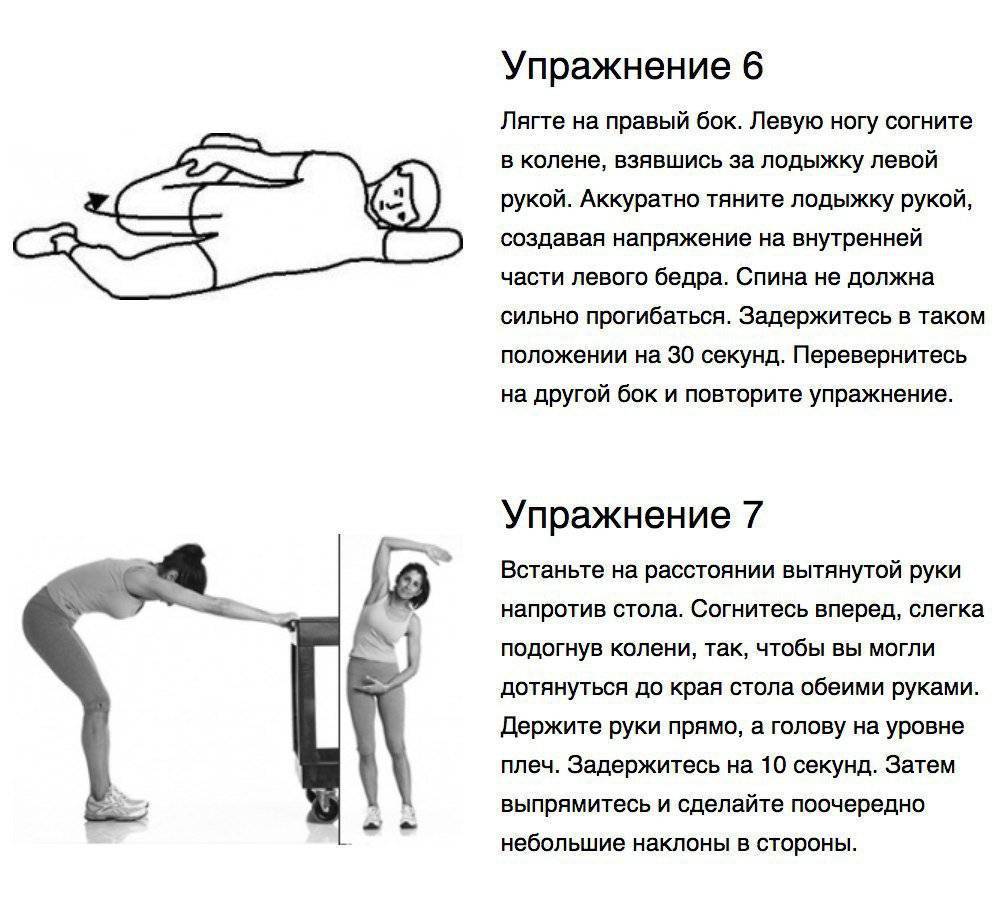
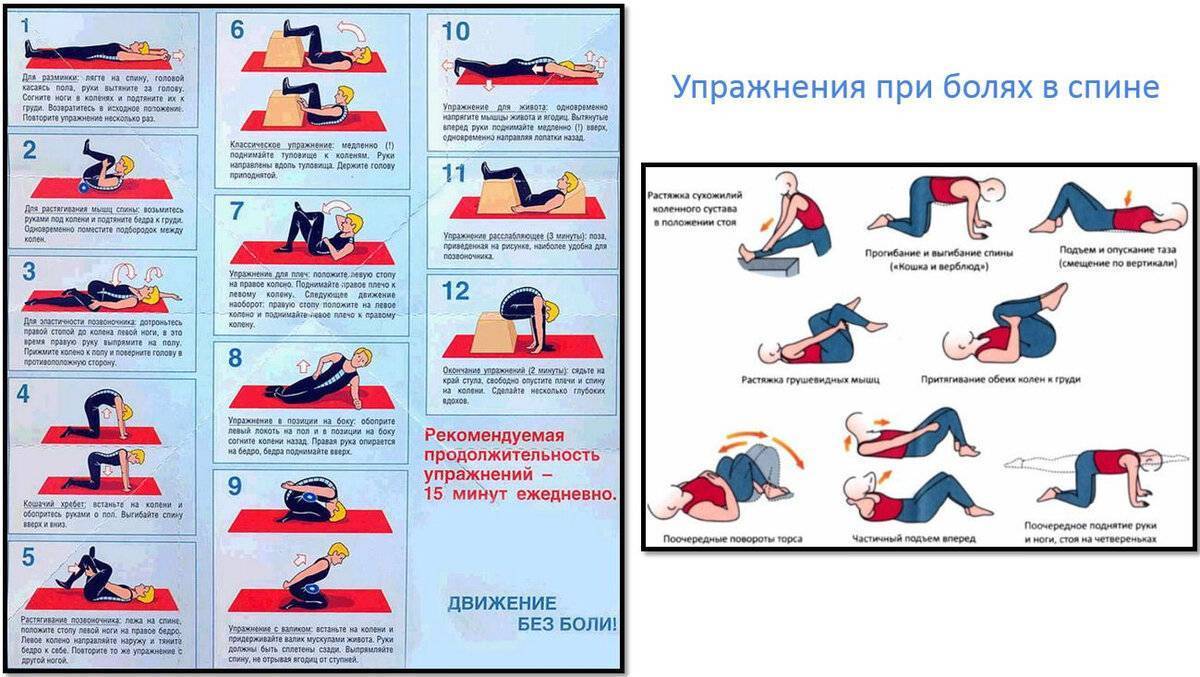
Гимнастика
Лечебная физкультура назначается только после полного купирования болевого синдрома. Комплекс упражнений составляется специалистом в соответствии с индивидуальными особенностями организма пациента. Он направлен:
- на укрепление мышечного каркаса спины;
- на активацию процессов обмена веществ;
- за повышение эластичности связок и увеличение амплитуды движений.
Регулярное выполнение комплекса способствует уменьшению риска повторных приступов люмбаго.
Допускается назначение курсов мануальной терапии и иглорефлексотерапии. Они используются только вне обострения.
Диагностика причин болей в пояснице
осмотре
- Напряжение поясничных мышц является защитной реакцией организма. Оно помогает обездвижить пораженный отдел позвоночника и уменьшить сдавливание корешков при движении. Такая особенность обнаруживается у 25% подростков и у 60-80% взрослых.
- Искривление позвоночника в поясничном отделе является результатам мышечного спазма.
- Поперечно-расположенные растяжки в области поясницы. Обнаруживаются у детей и подростков. Они свидетельствуют, что появление люмбалгии связано с активным ростом (более 8-10 см в год). В этот период кости растут быстрее мышц, что приводит к недостаточной поддержке и нестабильности позвоночника.
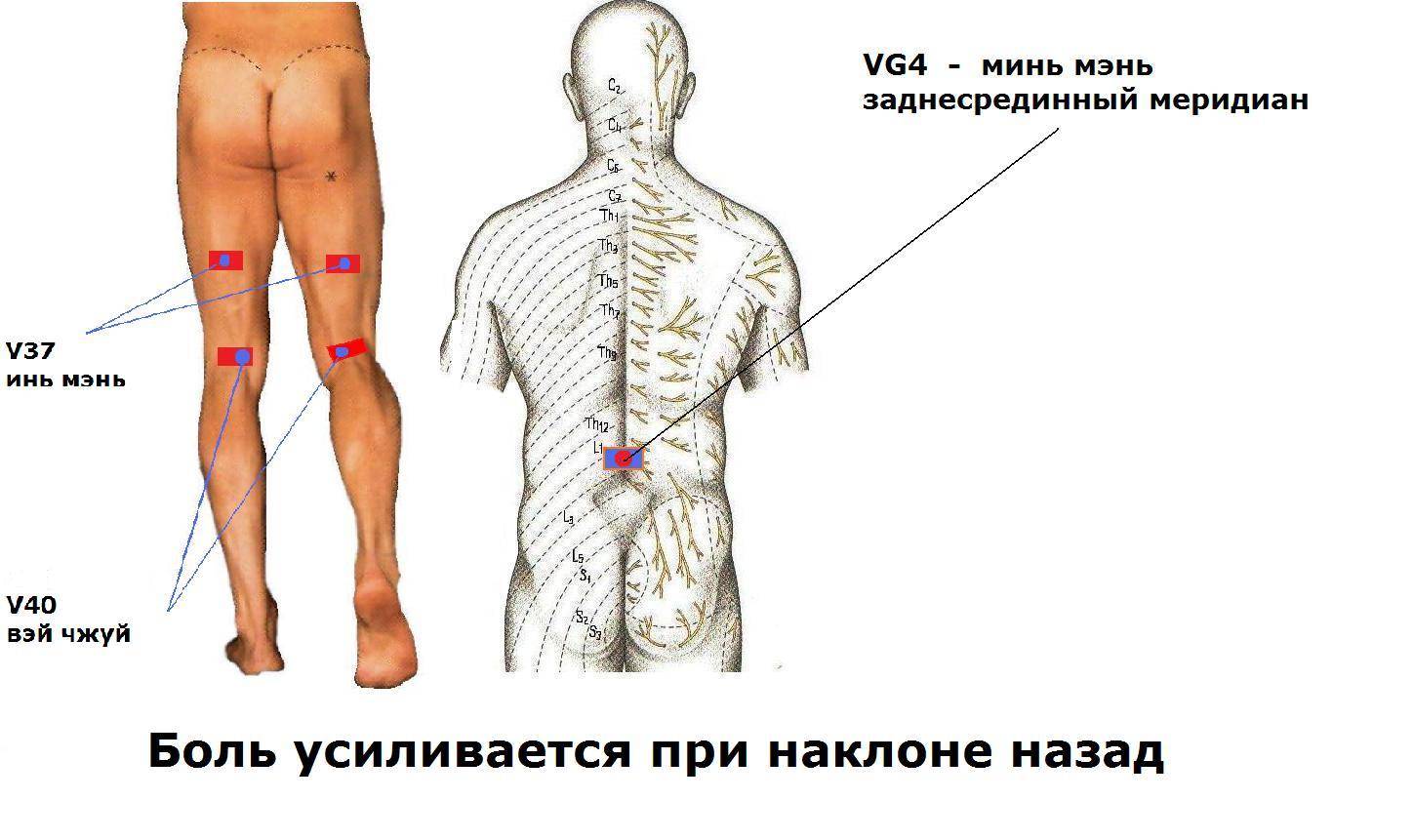
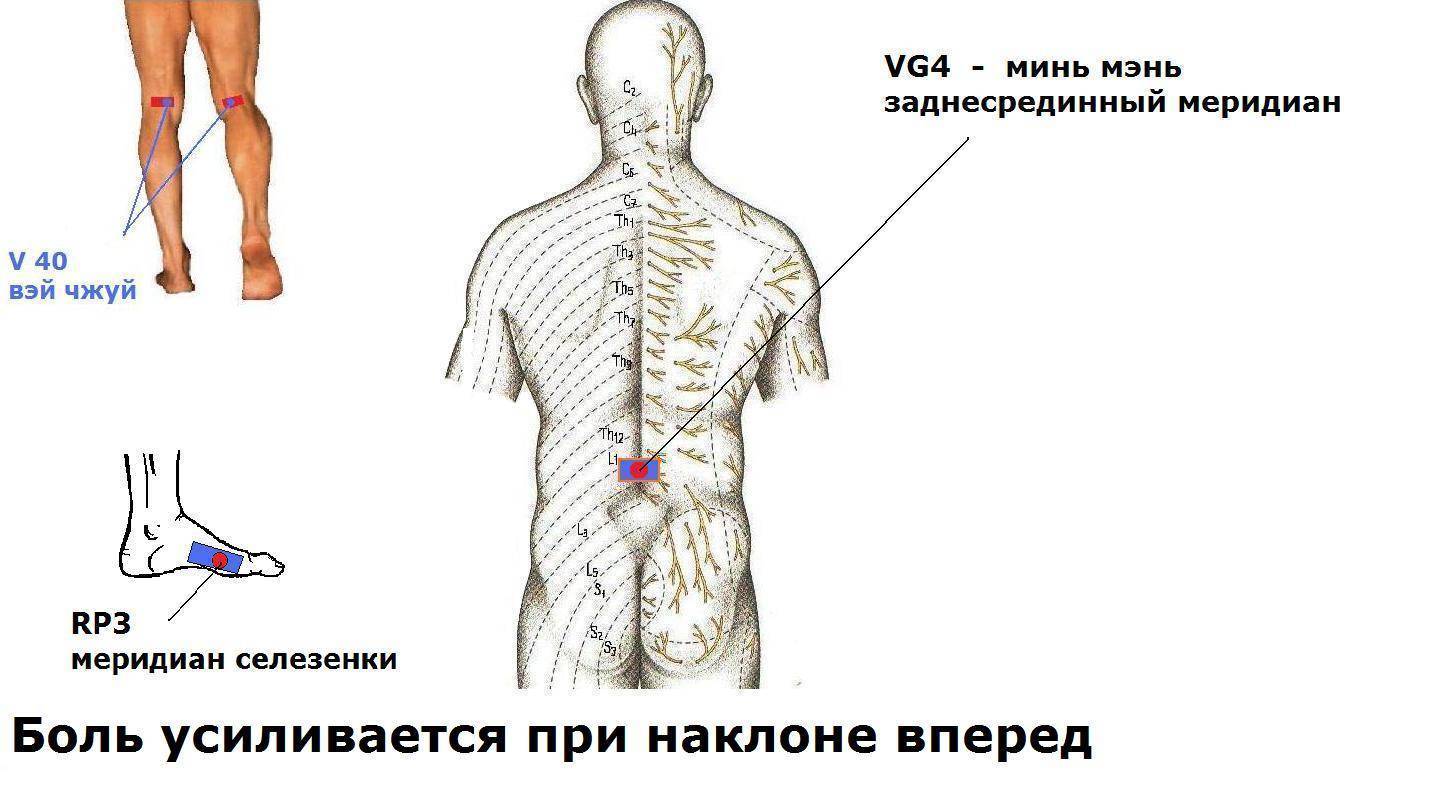
- Боль усиливается при наклоне вперед и может уменьшаться при прогибе позвоночника назад. У большинства больных боль усиливается при любой смене положения. Боль уменьшается в положении лежа на «здоровом» боку. Усиливается она при смехе, кашле, чихании.
- Болезненность при надавливании на остистые отростки позвонка и паравертебральные точки, которые соответствуют пораженным межпозвоночным дискам.
- Нарушение чувствительности в одной или обеих ногах. Пациент жалуется на чувство онемения, покалывание, «мурашки».
Рентген
- сглаженность поясничного изгиба позвоночника (в 50% случаев)
- грыжи Шморля
- деформация поясничных позвонков
- поражение межпозвоночных дисков
- уменьшение расстояния между поясничными позвонками
- анталгический сколиоз – искривление позвоночника в правую или левую сторону, вызванное болью
Компьютерная томография (КТ)
- расщепление дужки позвонка – врожденная патология
- аномалии развития позвонка
- признаки разрушения костной ткани
- истончение хрящевых межпозвонковых дисков
- грыжи межпозвонковых дисков – единичные или множественные грибовидные выросты размером от нескольких миллиметров до 2-3 см.
- узкий позвоночный канал – дегенеративные изменения в костной и хрящевой ткани позвоночника
- признаки ущемления корешков спинномозговых нервов – отек и воспаление
- абсцессы
- опухоли спинного мозга или вблизи позвоночника
Магнитно-резонансная томография (МРТ) или ядерный магнитный резонанс (ЯМР)
- разрушение позвонков
- уменьшение высоты межпозвоночного диска
- грыжа межпозвоночного диска, разрыв фиброзного кольца
- отек и гипертрофия в фасеточном суставе
- сдавливание корешков спинномозговых нервов, отек
- стеноз (сужение) позвоночного канала
- опухоль спинного мозга
- эпидуральный абсцесс
- разрыв или гипертрофия связок
Методы лечения боли при поясничном остеохондрозе
Главное проявление остеохондроза поясничного отдела позвоночника — болевой синдром, ограничивающий подвижность, снижающий работоспособность и качество жизни пациентов. Исходя из этого лечебные мероприятия в терапии данного заболевания в первую очередь должны быть направлены именно на обезболивание4.

Боль при остеохондрозе поясничного отдела позвоночника бывает4:
- острая — продолжается до 6 недель;
- подострая — от 6 до 12 недель;
- хроническая — больше 12 недель.
В лечении остеохондроза выделяют консервативный (нехирургический) и оперативный методы8. Терапия подбирается индивидуально, в зависимости от состояния больного, его жалоб и данных, которые выявил врач во время обследования4.
Для купирования болевого синдрома применяется комплексная медикаментозная терапия7.
Среди назначаемых врачом препаратов могут быть4,7:
- миорелаксанты;
- спазмолитики;
- анальгетики;
- нестероидные противовоспалительные препараты;
- трициклические антидепрессанты;
- противосудорожные препараты;
- хондроитин сульфат и глюкозамин.
Для симптоматического лечения боли в спине успешно используются нестероидные противовоспалительные препараты15. Из этой фармакологической группы врач может назначить препараты, содержащие напроксен15, например, МОТРИН , который предназначен для взрослых пациентов и подростков старше 15 лет. Одного приема МОТРИН достаточно до 12 часов12. При этом следует иметь в виду, что дозировку и кратность приема препарата определяет врач.

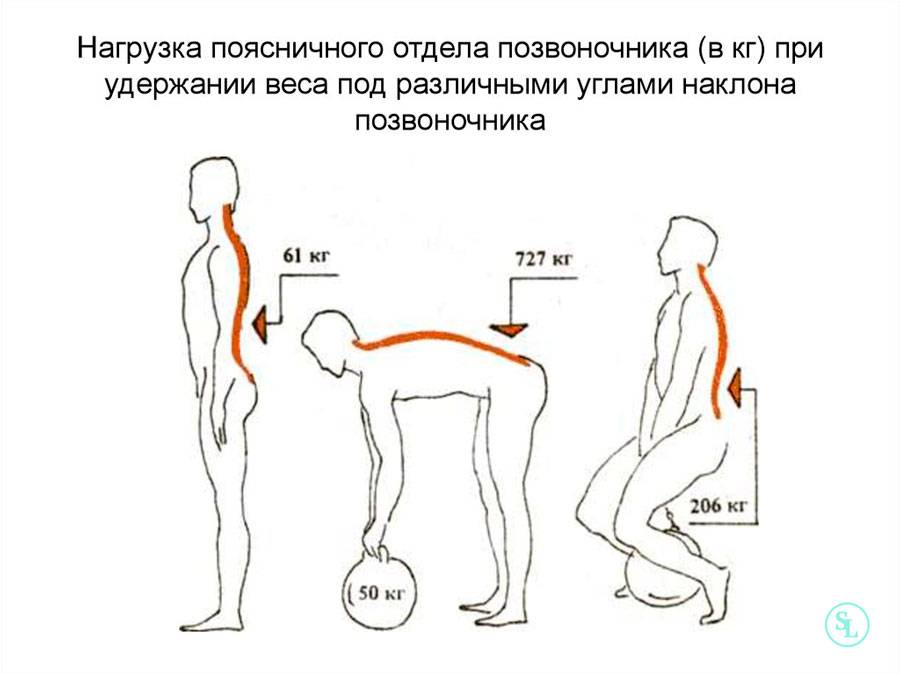
Еще в 90 годах пациентам с болью в нижней части спины рекомендовали ограничить активные движения и соблюдать строгий и длительный постельный режим. Этот подход не оправдал себя: оказалось, что длительный физический покой вреден, поскольку в таком состоянии нарушается функция мышц. А это, в свою очередь, приводит к тому, что боль становится хронической и даже нередко усиливается. По данным исследований, острая боль в пояснице меньше беспокоит активных пациентов. Поэтому, избегая постельного режима и соблюдая рекомендации лечащего врача, можно поправиться быстрее13,14.
Первая помощь при приступе
Приступ люмбаго требует медицинской помощи. Чтобы облегчить состояние человека в период ожидания специалиста, необходимо:
- принять горизонтальное положение, положить согнутые в коленях ноги на возвышение так, чтобы угол между бедрами и тазом составлял 90 градусов;
- избегать резких движений;
- принять таблетированные анальгетики (ибупрофен и т.п.), нанести противовоспалительную мазь на область поясницы.
- по возможности дополнительно зафиксировать поясничную область корсетом или туго намотанной тканью.
Дальнейшее лечение должно проводиться только под контролем врача. Это касается не только приема лекарственных средств, но и гимнастики, а также массажа.
Типы скованности позвоночника
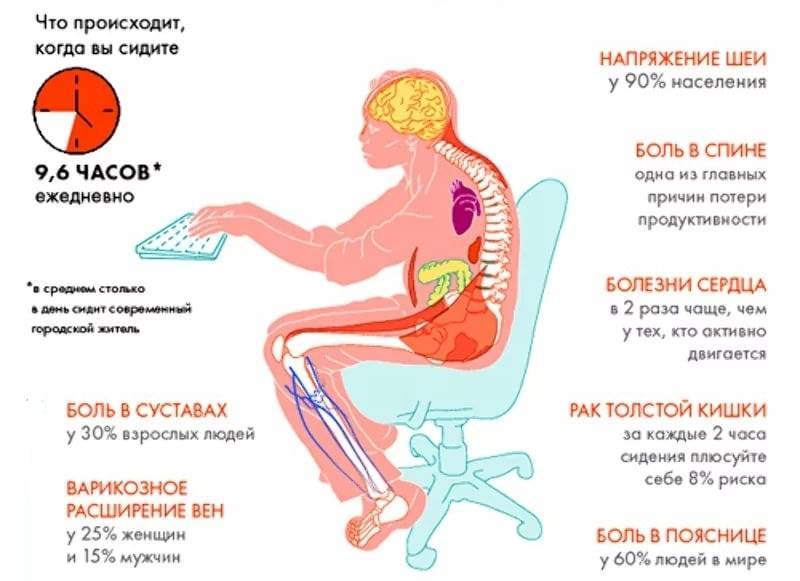
Различают ограниченную подвижность нижней части спины, возникшую после согнутого положения туловища, долгого стояния или сидения, отдыха.
Пациенты чаще жалуются на ощущение скованности в пояснице, когда долго наклоняются вперед. Стояние в течение длительного времени тоже вызывает проблемы. Спина быстро утомляется и болит.
Временная скованность позвоночника развивается после воздействия неблагоприятного внешнего фактора. Симптом исчезает даже без лечения.
Постоянно скованная поясница — результат прогрессирования заболевания спины. Требуется консультация врача, медицинская помощь, так как симптом не проходит без устранения причины.
К какому врачу обратиться?
Скованность развивается вследствие процессов, происходящих в межпозвонковых дисках. Этот симптом редко появляется одиночно, часто сопровождается болью в пояснице и другими признаками.
Наблюдается ухудшение ситуации со временем в том случае, когда причиной являются заболевания спины.
Обратиться к врачу стоит в следующих случаях:
- Скованность и боль в пояснице появились в результате травмы, несчастного случая, аварии.
- Симптомы не исчезают после теплой ванны, компресса, применения наружного обезболивающего средства в виде мази или геля, растирания.
- В дополнение к скованности и боли появляются онемение, паралич ног.
- Ограничение подвижности в пояснице не проходит более 3 дней.
При сохранении боли, скованности более 3 дней обращаются в медицинское учреждение к неврологу, ортопеду, вертебрологу (специалисту по заболеваниям позвоночника). Специалист назначит лечения после установления диагноза.
Могут потребоваться консультации других врачей: рентгенолога, уролога, гинеколога, хирурга. К онкологу направляют при подозрении на злокачественную опухоль.
Причины боли в пояснице
Боль в спине является симптомом. Наиболее частыми причинами боли в пояснице являются заболевания (травмы) мышц, костей, межпозвонковых дисков. Иногда боли в пояснице могут быть обусловлены заболеваниями органов брюшной полости, малого таза и грудной клетки. Такие боли называются отраженными. Заболевания брюшной полости (например, аппендицит), аневризма аорты, заболевания почек (мочекаменная болезнь, почечная инфекция, инфекции мочевого пузыря), инфекции органов малого таза, яичников – все эти заболевания могут проявляться болями в пояснице. Даже нормально протекающая беременность может приводить к появлению боли в пояснице в связи с растяжением связок в области таза, спазма мышц вследствие нагрузки,раздражения нервов.
Чаще всего боль в пояснице связана со следующими заболеваниями:
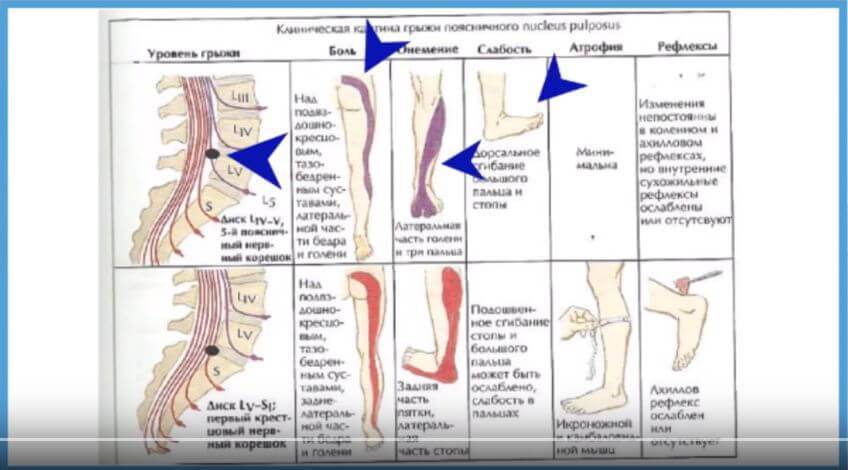
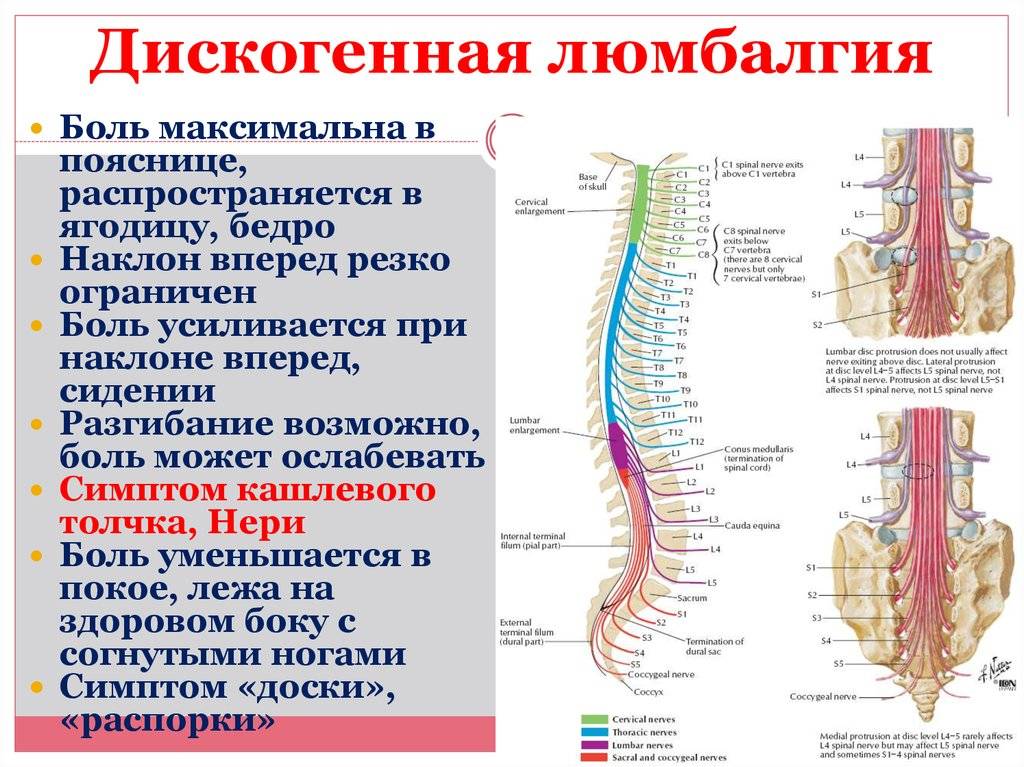
Компрессия нервного корешка, что вызывает симптомы радикулита и чаще всего обусловлено грыжей диска. Как правило, при компрессии нервного корешка боль носит острый характер, имеет иррадиацию и нарушения чувствительности в зоне иннервации нервного корешка. Грыжа межпозвоночного диска возникает в основном в результате дегенерации диска. Происходит выпирание студенистой части диска из центральной полости и давление на нервные корешки. Дегенеративные процессы в межпозвонковых дисках начинаются в возрасте 30 лет и старше. Но само наличие грыжи далеко не всегда приводит к воздействию на нервные структуры.
Спондилез – дегенеративные изменения происходят в самих позвонках, возникают костные разрастания (остеофиты), которые могут воздействовать на близлежащие нервы, что приводит к появлению болей.
Стеноз спинномозгового канала может возникать вследствие дегенеративных изменений в позвоночнике (спондилеза и остеохондроза). Пациент с наличием спинального стеноза в поясничной области может испытывать боли в пояснице с иррадиацией в обе ноги. Боли в пояснице могут появиться в результате стояния или ходьбы.
Синдром конского хвоста. Это состояние требующее экстренной медицинской помощи. Возникает синдром конского хвоста в результате компрессии элементов конского хвоста (терминальной части спинного мозга). Пациент при синдроме конского хвоста может испытывать боль и нарушение функции кишечника и мочевого пузыря (недержание и атония мочевого пузыря). При этом синдроме требуется экстренная хирургическая операция.
Болевые синдромы, такие как миофасциальный болевой синдром или фибромиалгия. Миофасциальный болевой синдром характеризуется болью и болезненностью в определенных точках (триггерных точках), снижение объема движения мышц в болезненных областях. Болевой синдром уменьшается при расслаблении мышц,расположенных в болевых зонах. При фибромиалгии боли, и болезненность распространены по всему телу
Для фибромиалгии не характерны уплотнение и боли в мышцах.
Костные инфекции (остеомиелит) позвоночника крайне редко являются причиной заболевания.
Неинфекционные воспалительные заболевания позвоночника (анкилозирующий спондилит) могут вызывать скованность и боль в позвоночнике (в том числе и самой поясницы), которые особенно усиливаются по утрам.
Опухоли, чаще всего метастазы рака могут быть источником дискомфорта в пояснице.
Воспаление нервов и соответственно болевые проявления (в грудной клетке или в области поясницы) могут быть обусловлены поражением самих нервов (например, при опоясывающем лишае)
Учитывая разнообразие причин симптомов таких, как острая или подострая боль поясницы, очень важно полноценное обследование пациента и выполнение всех необходимых диагностических процедур.
Что делать если болит спина при наклонах
В зависимости от причины появления неприятных ощущений, можно говорить о том, как именно поступить при их появлении. Если боли связаны с сидячим образом жизни и поясница болит при наклонах вперед, но при этом отсутствуют какие-либо отклонения в позвоночнике, то можно говорить о мышечной слабости. В таком случае следует заняться своим здоровьем, начать делать гимнастику, заниматься лечебной физкультурой или посещать тренажерный зал. В любом случае, необходима консультация врача, даже для того, чтобы он смог направить на нужные занятия.
Бывает боль в пояснице при наклонах и в случае чрезмерных физических нагрузок. Часто те, кто занимается в тренажерном зале и использует в своих тренировках тяжелые веса, чувствуют скованность и боли в пояснице при наклонах вперед. В таком случае они связаны с напряжением мышц и снять их можно либо уменьшением интенсивности нагрузок, либо расслабляющим и лечебным массажем данной области.
Если боли в пояснице при наклоне вперед появились в случае болезни, то следует заняться ее лечением, предварительно посетив врача, который, во-первых, установит точный диагноз, а во-вторых, направит на необходимые обследования и назначит лечение.
Инфекционно воспалительные процессы
К болям в пояснице при наклоне вперед часто приводят и воспалительные процессы. К ним относятся эпидурит, спондилит. Болезненность при таких патологиях вызывается снижением плотности костной ткани и деформацией позвоночного столба.
При эпидурите возникает воспаление клетчатки гнойного характера, которое возникает в результате многих факторах. К ним относятся:
- туберкулез позвоночника;
- травмы;
- грыжи;
- инфекция;
- аутоимунные заболевания.
Эпидурит бывает нескольких видов. Чаще всего он возникает не только в поясничном отделе, но также может затрагивать и другие отделы позвоночного столба.
Спондилит является хронической болезнью и появляется в результате поражения бактерий в определенном отделе. При этом болезнь является достаточно тяжелой, поскольку нередко носит непредвиденные последствия. Имея данный недуг, человек чувствует жгучие резкие боли в спине, появляется высокая температура, выше 38 градусов, а также появляется нарушенная чувствительность конечностей, в особенности нижних.

Если выявить инфекционно-воспалительные процессы на ранней стадии, то излечение вполне возможно. Следует обратиться к доктору, который назначит необходимые анализы и проведет диагностику заболеваний.
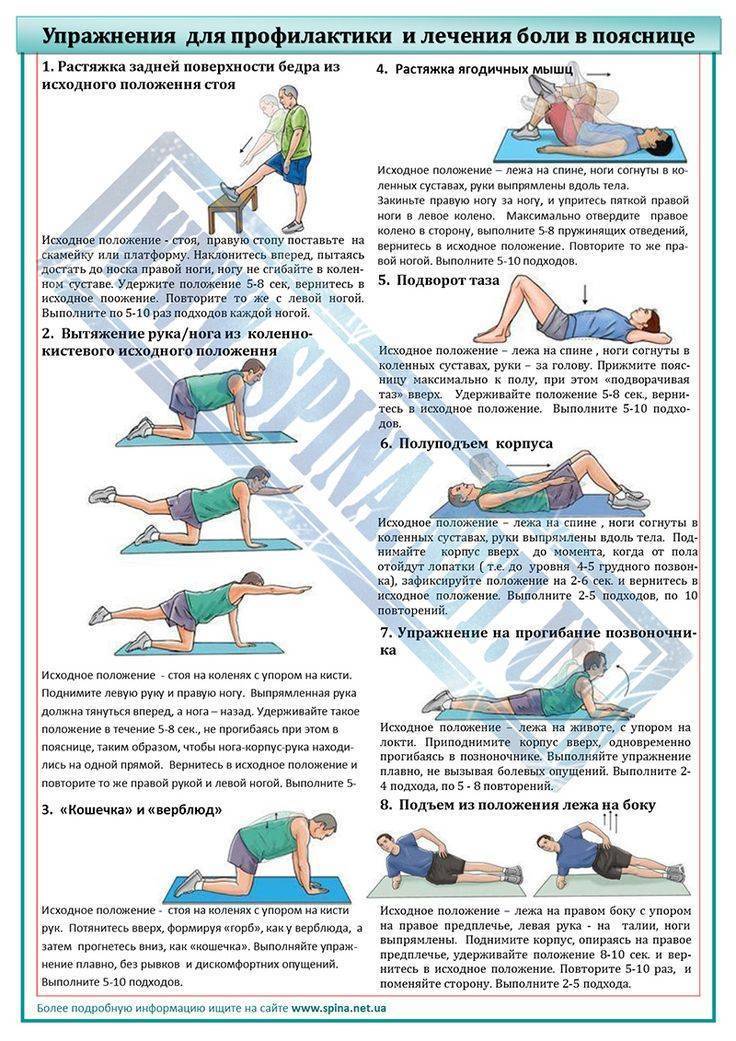
Как быстро избавиться от боли без лекарств и в домашних условиях
За минуту избавиться от боли не получится, а вот за 5-10 вполне может. Для этого нужно сделать упражнение, направленное на снятие мышечного спазма и расслабление поясничного отдела.
Предлагаем два варианта:
Упражнение первое
- Исходное положение – стоя на коленях.
- Правую ногу нужно согнуть под прямым углом, она должна стоять впереди. Левой ногой упритесь коленом в пол.
- В этой позиции нужно найти баланс и зафиксироваться.
- Когда у вас это получится, левой рукой потянитесь назад и возьмитесь за левую ступню.
- После этого левую ногу подтяните за пятку к тазу. Мышцы бедра при этом должны хорошо натянуться. Усилить эффект можно, сжав левую ягодицу.
- В этом положении задержитесь на полминуты, потом медленно и аккуратно опустите левую ногу, вернувшись в исходное положение.
- После этого сделайте упражнение для правой ноги.
Упражнение второе (понадобится массажный ролик)
Лягте на спину, расположив под крестцом массажный ролик
Важно: ни в коем случае не кладите ролик под позвоночник.
Аккуратно подтяните к груди правое колено. Левая пятка при этом должна касаться пола
В этот момент вы почувствуется, как растянулась передняя мышца бедра.
Для усиления натяжения мышцы положите левую руку за голову, а согнутое колено немного разверните вправо.
Удерживайте такую позицию полминуты.
Повторите упражнение для другой ноги.
Другие домашние методы помощи при боли в пояснице
Если боль вызвана отеком, хорошо помогает сухой холодный компресс. Возьмите лед или что-то замороженное из морозилки, положите в пакет и оберните тканью. Прикладывайте в течение двух дней к пояснице на 20 минут. Повторять можно каждые два часа.
Если боль не прошла от холода, то через два дня можно попробовать теплые компрессы. Они усиливают кровообращение в пояснице и ослабляют боль, прерывая болевые сигналы от нервных окончаний к мозгу. Лучше всего для этого использовать электрическую грелку. Если ее нет, подойдет обычная. Также можно просто принять теплую ванну.
Симптомы
Боль в пояснично-крестцовой области является основным симптомом люмбаго, люмбалгии, люмбоишалгии.
- Боль может иррадиировать вниз по передней, боковой или задней части ноги (люмбоишалгия), или она может локализоваться только в области поясницы (люмбаго, люмбалгия).
- Ощущение, что болит поясница, может усиливаться после нагрузки.
- Иногда боль может усиливаться ночью или при длительном сидении, например, во время длительной поездки на автомобиле.
- Возможно, наличие онемения и слабости в той части ноги, которая находится в зоне иннервации компримированного нерва.
Для своевременной диагностики и лечения особого внимания заслуживает ряд критериев (симптомов):
- Наличие в недавнем прошлом травм, таких как падение с высоты, дорожно-транспортное происшествие или подобные инциденты.
- Наличие незначительных травм у пациентов в возрасте старше 50 лет (например, падение с небольшой высоты в результате скольжения и приземления на ягодицы).
- Наличие в истории длительного приема стероидов (например, это пациенты с бронхиальной астмой или ревматологическими заболеваниями).
- Любой пациент с наличием остеопороза (в основном это женщины пожилого возраста).
- Любой пациент старше 70 лет: в таком возрасте высок риск заболеваемости раком, инфекций и заболеваний органов брюшной полости, что может быть причиной болей в пояснице.
- Наличие в анамнезе онкологии
- Наличие инфекционных заболеваний в недавнем прошлом
- Температура свыше 100F (37.7 С)
- Прием наркотиков: употребление наркотиков увеличивает риск инфекционных заболеваний.
- Боли в пояснице усиливаются в покое: как правило, такой характер болей связан с онкологией или инфекциями, также такие боли могут быть при анкилозирующем спондилите (болезни Бехтерева).
- Значительная потеря веса (без явных причин).
- Наличие любого острого нарушения функции нерва является сигналом для срочного обращения к врачу. Например, это нарушение ходьбы, нарушения функций стопы, как правило, являются симптомами острого повреждения нерва или компрессии. При определенных обстоятельствах такая симптоматика может требовать экстренной нейрохирургической операции.
- Нарушение функции кишечника или мочевого пузыря (как недержание, так и задержка мочи) может быть признаком неотложных состояний, требующих экстренной помощи.
- Отсутствие эффекта от рекомендованного лечения или усиление болей также может требовать обращения за медицинской помощью.
Наличие любого из вышеуказанных факторов (симптомов) являются сигналом для обращения за медицинской помощью в течение 24 часов.
Как же определить причину болей в пояснице
Для этого нужно проанализировать остальные симптомы, сопровождающие такое состояние. Именно они помогут сориентироваться и определить, что произошло.
| Патологии | Симптомы, сопровождающие боль в пояснице | Характеристика боли в пояснице |
| Болезни почек | Отёки, изменение цвета мочи, повышенное давление, периодическое повышение температуры до 37.2-37.5 | Постоянная, разной степени интенсивности. При колике может быть схваткообразной, острой |
| Переполнение мочевыводящих путей из-за рефлюкса или нарушения оттока мочи | Боль внизу живота, снижение мочеотделения – иногда моча не выделяется совсем | Тупая, ноющая |
| Гинекологические патологии | Боли в низу живота, выделения с примесью крови и гноя, повышение температуры | Разной степени интенсивности, зависящей от конкретного заболевания |
| Внематочная беременность | Задержка менструаций, положительный тест на беременность, кровянистые выделения из половых путей | Сильная |
| Предменструальный синдром (ПМС) | Отечность, прибавка веса, мигрень, нагрубание молочных желез, болезненность внизу живота | Периодическая, возникающая перед критическими днями |
| Климактерический период | Сопровождает остальные симптомы климакса – приливы жара, нерегулярность менструаций, повышенное потоотделение, непроизвольное выделение мочи | Неострая, различной интенсивности |
Что такое радикулит?
В позвоночнике находится спинной мозг, от которого отходит множество нервов к разным участкам тела. Эти нервы отвечают за согласованную работу всего организма, а их корешки расположены в позвоночнике.
Повреждение или воспаление корешков спинномозговых нервов и есть радикулит.
Воспаление корешков может иметь спондилогенную природу или дискогенную. Разница между ними заключается в следующем:
- Спондилогенное воспаление вызывают костные образования, которые сдавливают нервные корешки. Такие костные образования могут появиться вследствие травм позвоночника или заболеваний, приводящих к смещению позвонков (спондилёз, спондилоартроз, остеомиелит, остеома, остеокластобластома и т.п.).
- Дискогенное воспаление развивается в результате давления на нервные корешки поврежденных межпозвоночных дисков — при таких заболеваниях, как: остеохондроз, протрузия диска, грыжа диска.
Начальная стадия радикулита лечится довольно легко. В запущенной же форме он причиняет много неприятностей, и сроки его лечения затягиваются. Поэтому рекомендуется начать лечение при первых признаках появления радикулита.