Современное лечение гайморита без прокола
Чтобы лечить гайморит без прокола, проводят «мягкую» антибактериальную и пробиотическую терапию, то есть используют антибиотики, так сказать, средней силы действия. Из пробиотиков чаще всего в ход идут Нормофлорин, Линекс, Бион-3 и другие. Назначают препараты для снятия отёка, а также сосудосуживающего действия. Используют смягчающие средства, чтобы восстановить слизистую носа. Это могут быть Пиносол, Эуфорбиум композитум и т.п. Для восстановления слизистой чаще всего применяют Синупрет. Чтобы избавить организм от микробов и воспалённых масс, околоносовые синусы промывают Аквалором, Долфином, Аквамарисом (по выбору врача и, конечно, в зависимости от переносимости пациента) применяют Октенисепт, Диоксидин, Мирамистин и другие антисептики.
«Кукушку» (промывание всех околоносовых пазух) назначают как процедуру для извлечения слизисто-гнойных масс, а также для антисептической и антибактериальной обработки носовой полости и носоглотки.
Методы лечения гайморита

В лечении болезни используется комплексный подход. Терапия должна назначаться врачом после предварительного осмотра и обследования. Главный препарат, который применяется для лечения, это антибиотик. Он ликвидирует патогенную микрофлору, которая вызывает инфекционный процесс. Если терапия подобрана правильно, спустя 14-20 дней человеку становится значительно легче. Среди самых эффективных антибактериальных средств можно выделить: Азитромицин, Сумамед, Амоксил, Амоксиклав, Азимед, Цедоксим, Зиннат. Эти лекарственные средства продаются по рецепту, дозировки и продолжительность курса терапии определяется лечащим врачом после предварительной диагностики и с учетом тяжести заболевания.
Чтобы уменьшить количество бактерий, используется Хлоргексидин либо Мирамистин. С помощью этих растворов промывают носовые ходы. Эти антисептические препараты уменьшают количество патогенов на слизистой. Вместо антисептиков можно использовать спреи и растворы на основе морской соли для промывания – Квикс, Аквамарис, Хьюмер.
Если болезнь носит аллергический характер, используют антигистаминные средства – Цетрин, Алерон, Лоратадин, Цетрилев, Цетиризин. Чтобы уменьшить выраженность отеков, назначаются сосудосуживающие капли и спреи – Риназолин, Галазолин, Назол, Виброцил, Називин. Использовать такие капли нельзя более пяти дней, чтобы не спровоцировать привыкание организма.
При выраженной клинической картине целесообразно применять нестероидные противовоспалительные средства – Нимесил, Нимид, Ибупрофен. Для борьбы с гипертермией используют жаропонижающие.
В дополнении к лекарственной терапии обязательно назначаются физиотерапевтические процедуры – ультразвук, магнитотерапия, УВЧ, электрофорез. Для избавления от густой слизи проводят промывание методом Кукушка. Его выполняют с помощью специального приспособления и только в условиях стационара.
Если отсутствуют положительные результаты при использовании консервативных методов терапии, применяются хирургические манипуляции – прокол, лазерное прижигание.
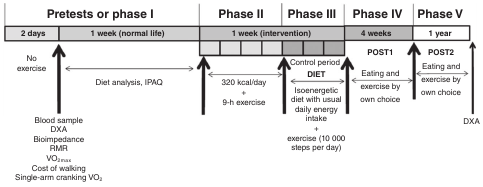
Основные причины гайморита
Чаще всего заболевание развивается при внедрении болезнетворных микроорганизмов в полость пазух респираторным путем либо через кровь. Трудности с носовым дыханием наблюдаются при искривлении перегородки, при рините, аденоидах либо аллергической реакции. Патологические процессы может спровоцировать ослабевание естественных резистентных функций организма. По мнению отоларингологов, воспаление гайморовых пазух происходит при активизации стафилококка. Он может находиться в организме длительное время, ничем себя не проявляя. При появлении благоприятных условий начинает активно развиваться и размножаться.
К провоцирующим факторам развития болезни относят:
- повреждение слизистой оболочки пазух;
- проникновение вирусов или патогенных агентов;
- несвоевременное лечение насморка либо отсутствие лечения ринита;
- частое нахождение на сквозняках;
- негативное влияние агрессивной внешней среды;
- отсутствие полноценной гигиены ротовой полости;
- грипп, острые респираторно-вирусные заболевания;
- сильное переохлаждение организма;
- хронические заболевания носоглотки.
Все эти факторы способствуют ослабеванию иммунного ответа организма. В результате начинает развиваться воспалительный процесс в придаточных пазухах.
Методы диагностики гайморита
Диагностические процедуры при гайморите призваны определить состояние гайморовых пазух: степень отёка слизистой, наличие и уровень жидкости в пазухе. Для этой цели используются:
Рентгенография носовых пазух
Метод рентгенографии придаточных пазух носа используется чаще всего.
МСКТ придаточных пазух носа
Компьютерная томография носовых пазух также использует рентгеновское излучение. Но она позволяет получить более детальную картину костных структур. Данный метод диагностики используется, как правило, при хроническом гайморите.
УЗИ носовых пазух
УЗИ носовых пазух проводится, как правило, в случае, если рентген нежелателен (при беременности, обследовании детей или при проведении повторного обследования). УЗИ может проведено с помощью прибора ультразвуковой диагностики «Синускан».
МРТ носовых пазух
МРТ носовых пазух используется, если необходимо оценить состояние слизистой пазух.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Причины, возникновения гайморита
- Различные инфекции, развивающиеся в верхних дыхательных путях.
- Местное или общее охлаждение организма снижает сопротивляемость инфекциям
- Ринит (воспаление слизистой оболочки полости носа), аллергического происхождения.
- Анатомические особенности внутреннего строения полости носа, или его дефекты. (Смещение носовой перегородки, полипы в носу, травматические повреждения, носовой перегородки или носовых раковин, приводящие к закрытию естественных сообщений носовой полости с пазухами).
- Бронхиальная астма. При ней присутствует большие концентрации биологически активных веществ, способствующих отеку, и другим воспалительным изменениям в полости носа и синусах.
- ВИЧ – инфекция. Ослабление иммунитета, наблюдаемое при ВИЧ – инфекции обуславливает легкое проникновение болезнетворных бактерий не только в синусы, но распространение их по всему организму.
- Глубокий кариес и присутствующие при нем воспалительные изменения корней зубов. В особенности это касается верхних резцов, так как нижняя стенка пазух верхних челюстей очень близко расположена от них, и воспалительный процесс свободно может перейти на пазухи.
К редким причинам
- Травмы в области носа.
- Опухоли, локализация которых непосредственно влияет на дыхательные функции.
- Атрезия хоан. Хоаны – естественные внутренние выходы из полости носа. Атрезия означает их недоразвитие. Дыхание через нос при этом отсутствует.
- Муковисцидоз – наследственное генетическое заболевание, при котором дыхательных путях образуется очень вязкая и густая слизь. Образуются своеобразные пробки в канальцах, соединяющих полость носа синусами. В таких условиях очень легко присоединяется инфекция и процесс очень скоро становиться хроническим.
Главную причинную роль в возникновении гайморита
Хронический гайморит
Хронический гайморит диагностируется, если воспалительный процесс в гайморовых пазухах продолжается более 4-х недель. При хронической форме заболевания периоды относительно хорошего самочувствия сменяются обострениями, когда симптомы гайморита проявляются снова.
Между обострениями симптомы гайморита обычно выражены слабо. Температура, как правило, не поднимается или поднимается незначительно – до 37−37,5 °C. Наиболее показательный симптом при хроническом гайморите – это приступы сухого ночного кашля, не поддающегося традиционному лечению. Кашель вызывается мокротой, стекающей по задней стенке глотки.
Хронический гайморит полностью вылечить очень трудно. Поэтому заболев гайморитом, надо сразу обращаться к врачу, пока заболевание не стало хроническим.
Гайморит у детей, каковы особенности, симптомы и лечение?
старше 4-х летаденоидовПричины развития гайморитаинфекции верхних дыхательных путей и аденоиды.Особенности гайморита у детей:
- возраст старше 4-х лет;
- слабо выражена симптоматика заболевания, протекает как ОРВИ;
- тяжело диагностировать;
- к гаймориту у ребенка может привести инородное тело в носу и пазухах, которое выявляется зачастую поздно;
- быстрое и частое развитие осложнений гайморита;
- тяжело вылечить гайморит у ребенка из-за физиологически узких носовых ходов и большей предрасположенности к отеку слизистых оболочек верхних дыхательных путей.
Симптомы гайморита у детей:
- давление в области носа, усиливающиеся при наклоне головы вперед;
- головные боли;
- болезненность при надавливании на область проекции гайморовых пазух;
- прозрачные выделения из носа, которые появились в начале инфекционного заболевания, сменяются желто-зелеными выделениями из носа, сначала с одной стороны, затем их обеих ноздрей;
- выдувание «соплей» не приводит к облегчению;
- дыхание частое, может быть шумное, через открытый рот;
- ночной храп;
- кашель возникает из-за затекания гнойной слизи по задней стенке глотки;
- боли в зубах верхней челюсти;
- повышение температуры тела выше 38С;
- слабость, вялость, утомляемость, плохой аппетит;
- у детей более раннего возраста заложенность носа, головные боли и распирание в области гайморовых пазух проявляются беспокойством, плачем.
к ЛОР-врачуобщий анализ кровимочирентгенПринципы лечения гайморита у детей:Консервативное лечение гайморита у детей
- госпитализации подлежит только тяжелое течение гайморита;
- антибиотики назначаются обязательно, подбор препарата проводится индивидуально по возрасту, желательно провести перед этим антибиотикограмму выделений из носа;
- сосудосуживающие препараты в нос;
- промывание носа солевыми растворами (физ. раствор 0,9%, Аквамарис и так далее);
- возможно применение сложных капель в нос: сосудосуживающий препарат + антисептик или антибиотик + глюкокортикоид + антигистаминный препарат;
- вакуумное промывание носа («кукушка») антисептиками;
- препараты для повышения иммунитета (Имунофлазид, Эхинацея, Урацил и так далее);
- препараты, разжижающие слизь (Амброксол, Синупрет, Синуфорте и прочие);
- противоаллергические препараты для снятия отека слизистой оболочки (Диазолин, Лоратадин, Эриус и прочие);
- витамины.
проколы (пункции) верхнечелюстных пазух .физиотерапевтические процедуры:
- электромагнит УВЧ и СВЧ в назальную полость;
- электрофорез с сосудосуживающими препаратами и антибиотиками в полость носа;
- диадемические волны обладают обезболивающим эффектом.
Без лечения гайморит у ребенка может привести к тяжелым осложнениям:
- хронический гайморит – течение болезни более 2 месяцев, хронические головные и зубные боли;
- снижение иммунитета верхних дыхательных путей – частые инфекционные заболевания верхних дыхательных путей, а также бронхиты и пневмонии;
- бронхит или пневмония – выраженный кашель, одышка, высокая температура тела, выслушивание хрипов над легкими;
- гнойный отит – боль в ухе, снижение слуха, ощущение заложенности в ушах;
- гнойный коньюктивит – покраснение век, гнойные выделения из глаза, сухость и зуд слизистой глаза и болезненность в глазном яблоке;
- флегмона (гнойник) глазницы.
- остеомиелит костей черепа (гнойное разрушение костной ткани) – сильные боли в области пораженной части кости, выраженный интоксикационный синдром, выявление разрушений костей на рентгенограммах;
- гнойный менингит (воспаление менингеальных оболочек центральной нервной системы) – появление менингеальных симптомов, выраженные головные боли, рвота, нарушение сознания, судороги и прочие симптомы;
- сепсис – заражение крови;
- при стрептококковой этиологии гайморита – ревматические заболевания сердца или суставов.
Фото: у ребенка осложнение гайморита в виде флегмоны (гнойника) глазницы.
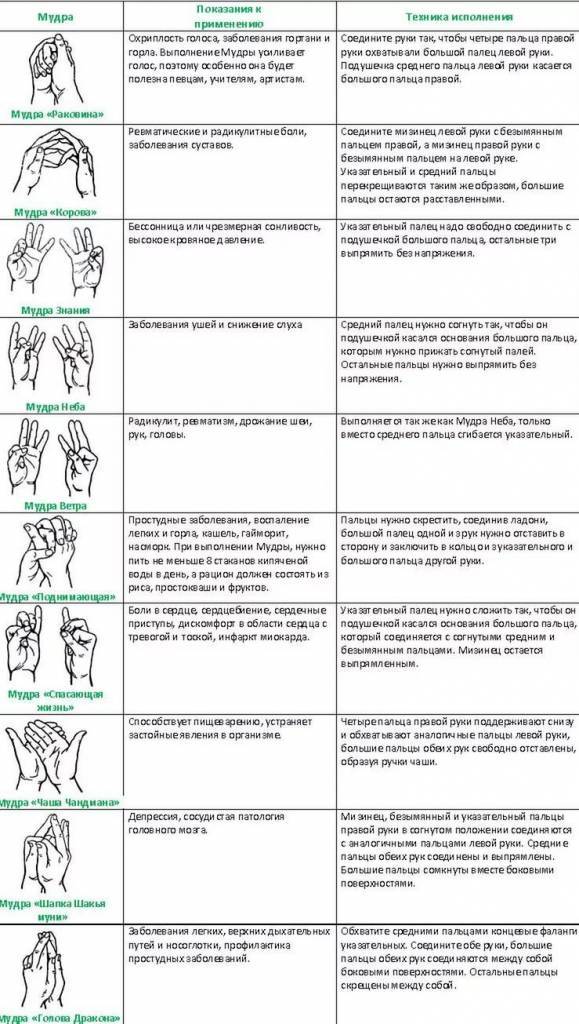
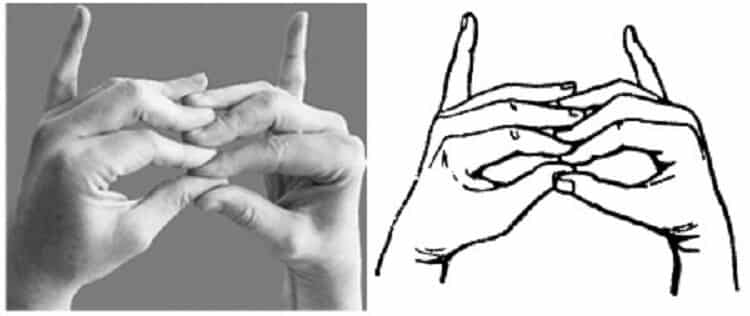
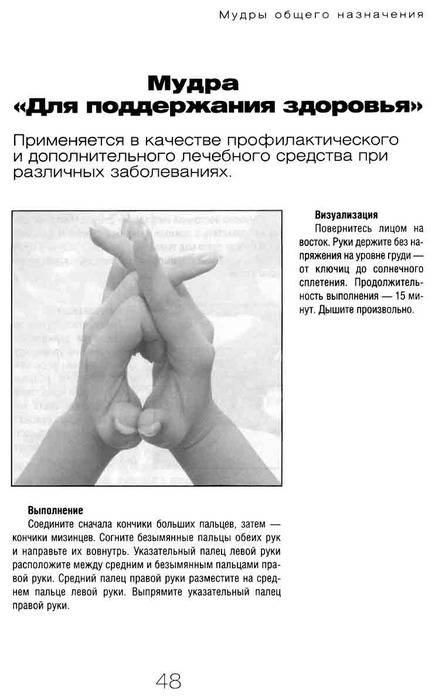
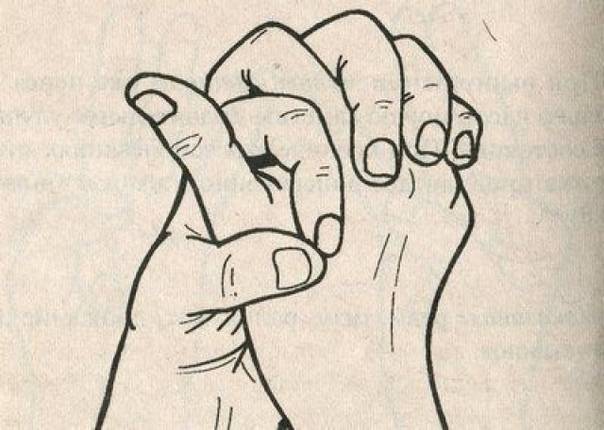
Мудра от головной боли
На самом деле причин для этого недомогания немало: стрессы, простудные заболевания, повышенное (пониженное) артериальное давление, метео-чувствительность. Махаширс-мудра или «Большая голова» способна снять болезненные ощущения в лобной, височной и затылочной частях. Перед занятием необходимо помассировать эти зоны и растереть стопы ног водой с добавлением уксуса.
Итак, мудра от головной боли предполагает умение визуализировать энергетические волны. Для этого сделайте вдох и почувствуйте, как растет напряжение в голове. Затем сделайте выдох и мысленно выпустите энергетические волны наружу, словно они солнечные лучи.

Разотрите свои ладони до теплого ощущения. Затем соедините кончики среднего и большого пальцев. В середине ладони расположите безымянный, а мизинец отклоните в сторону. Сначала это может показаться трудным, но со временем руки запомнят технику и будут складываться механически. Делать такой жест обеими руками необходимо три раза в день, выдерживая его по 5-6 минут. При этом продолжайте визуализировать, как излишнее напряжение (энергетические потоки) рассеивается из вашей головы.
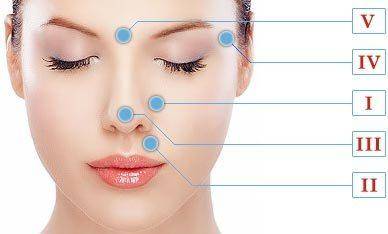
Точки лечебного массажа
Точка I
Подушечками указательных пальцев выполняют массирующие движения в области крыльев носа.
Точка II
Надавливающими движениями выполняют массаж в месте пересечения верхней губы с носом.
Точка III
Поглаживающими и пощипывающими движениями аккуратно массируют кончик носа.
Точка IV
В конце уделяют внимание симметричным областям у наружного уголка глаза.
Точка V
Завершают массаж в точке между бровями, чуть выше переносицы.
Основные точки массажа при насморке и гайморите:
Такой массаж можно выполнять 3–5 раз в день, при этом занимает он не более 5 минут свободного времени. И можно этим несложным способом улучшить эффект от лечебных процедур. Так например, проведение ингаляции через 20-30 минут после массажа, будет обладать значительно большим лечебным эффектом.
Виды гайморита
Тактика лечения гайморита выбирается в зависимости от его вида. Существует несколько разновидностей заболевания, каждая из которых имеет свои нюансы в течении и проявлении симптомов. К наиболее распространенным относят следующие виды гайморита:
- Катаральный – это самая простая форма заболевания, при которой отмечается отёчность слизистых оболочек ноcовой полости и гайморовых пазух. Она развивается при проникновении патогенной бактериальной флоры в пазухи. Слизетечение из носа может или отсутствовать, или слизь будет прозрачной. Если катаральный гайморит не лечить, он осложнится и перейдёт в одну из других разновидностей болезни.
- Гнойный – одна из тяжёлых форм заболевания. В отличие от катаральной формы при гнойном воспалительном процессе в пазухах скапливается гной. Из носа выделяется зелёная слизь, имеющая неприятный запах. Гнойные массы давят на стенки пазухи, поэтому у человека возникают болезненные, распирающие ощущения в области щёк и переносицы. Этот вид заболевания развивается при запоздалом или изначально некорректном лечении. Опасность гнойного гайморита состоит в том, что гной может проникнуть в оболочки головного мозга, вызвав тем самым их воспаление – менингит и прочие опасные осложнения.
- Одонтогенный гайморит развивается, если человек не следит за здоровьем своих зубов. При наличии очага инфекции в зубе верхней челюсти, инфекция может перебраться с его корня в гайморову пазуху и вызвать в ней воспаление – гайморит. В этом случае недостаточно лечения у оториноларинголога. Нужно решить проблему с больным зубом. В противном случае воспаление гайморовой пазухи будет повторяться.
- Двусторонний – возникает, когда воспаляются обе гайморовы пазухи – правая и левая. При этом воспаление может носить и катаральный характер, и гнойный.
- Острый гайморит – это быстротекущее заболевание. Чаще случается на фоне простуды или ОРВИ. Этот вид гайморита характеризуется яркой симптоматикой: болевые ощущения в области пазух, переносицы, боль при движениях головы, высокая температура тела, заложенность носа и т.п. Не заметить проявление острого воспаления нельзя. При грамотной, своевременной терапии выздоровление наступает через 2 – 3 недели.
- Хронический – долгоиграющее воспаление гайморовых пазух, протекающее со смазанной симптоматикой. Болезнь длится больше двух месяцев, при этом симптомы воспаления то затихают, то возвращаются вновь. К хронической форме заболевания приводит запоздалое или неправильное лечение острой формы.
Одонтогенный гайморит, каковы причины, признаки и лечение?
Одонтогенный гайморитКакие зубы могут стать причиной развития гайморита?
- первый и второй моляр;
- второй премоляр.
Причины одонтогенного гайморита:
- основная причина – несвоевременное обращение к стоматологу;
- глубокий кариес;
- флюс;
- пульпит;
- флегмона;
- периодонтит;
- альвеолярные кисты;
- нарушение правил постановки пломбы (остаток омертвевшей ткани в канале, глубокое занесение пломбы непосредственно в полость гайморовой пазухи);
- зубной имплантант верхней челюсти – при отторжении импланта (а это чужеродный материал для организма), происходит воспаление и нагноение кости верхней челюсти;
- удаление разрушенных зубов может привести к инфицированию послеоперационной раны и занесению инфекции в гайморову пазуху.
Признаки одонтогенного гайморита:
- появление чувства распирания в гайморовых пазухах, усиливающееся при наклоне головы вперед и/или слизистых или гнойных выделений из носа после лечения у стоматолога;
- боли в одной половине лица, особенно под глазницей;
- постоянные ноющие головные боли;
- заложенность носа, снижение обоняния, изменения голоса;
- желто-зеленые выделения из носа, в основном, с одной стороны, иногда выделения имеют неприятный гнилостный запах;
- неприятный запах изо рта;
- зубная боль, усиливающая при жевании;
- интоксикационные симптомы: повышение температуры тела, чаще до высоких цифр, слабость, нарушение сна, вялость, плохой аппетит.
ДиагнозОсложнения одонтогенного гайморита:
- остеомиелит верхней челюсти (нагноение кости);
- флегмона глазницы (нагноение);
- нарушение кровообращения мозга;
- сепсис, миокардит, пиелонефрит, ревматизм и другие заболевания, связанные с распространением инфекции по организму.
Лечение одонтогенного гайморита:
- санация ротовой полости, пломбирование зубов, вскрытие абсцессов, флегмон, удаление зубов, имплантатов и другие хирургические стоматологические манипуляции, направленные на устранение причин одонтогенного гайморита;
- антибактериальная терапия обязательна;
- промывание, проколы гайморовых пазух;
- хирургическое лечение, направленное на дренирование и санацию флегмон, абсцессов, свищей при возникновении остеомиелита верхней челюсти или глазницы.
Диагностика
При постановке диагноза проводятся сбор анамнеза, визуальный осмотр, лабораторные и инструментальные исследования. При риноскопии оцениваются просветы носовых ходов, состояние слизистой, характер выделений, наличие или отсутствие полипов.
Наиболее информативны инструментальные методы диагностики. Рентгенография осуществляется в нескольких проекциях, иногда с применением контрастного вещества. Чтобы уточнить состояние стенок пазухи применяется компьютерная томография. МРТ дает возможность оценить изменения в мягких тканях. В отдельных случаях может потребоваться эндоскопия, пункция синуса с последующим бакпосевом экссудата.
Панические атаки симптомы
Люди с паническим расстройством очень часто в течение долгого времени не обращаются к врачу и не говорят своим близким о существующей проблеме. Как правило, человек либо думает, что проблемы нет, и он сам сможет справиться со своим плохим самочувствием, насильно преодолевая все признаки панической атаки, либо он стесняется своей «слабости», либо вовсе боится, что его «отправят в психушку». В этом совершенно нет необходимости. Однако лечить внезапный и регулярный панический страх – необходимо.
«Когда у меня впервые случилась паническая атака, мне пришлось вызвать скорую. Мне просто дали глицин и больше ничего не сказали. После этого я прошел весь кардиологический центр и сдал все анализы. Мне сказали, что я абсолютно здоров. Домашние и друзья считали, что я притворяюсь. Я старался не обращать внимания на приступы, успокаивал себя тем, что, когда приду домой, все будет нормально. Иной раз загонял себя специально в автомобильную пробку, чтобы преодолеть свой страх. Творился такой кошмар, что хоть бросай машину и уходи. Иногда я так и делал. Бросал машину у метро, а на следующий день приезжал и забирал. Хотя до этой болезни вообще спокойно переносил пробки», — пациент, Павел (41 год).
Для начала рассмотрим симптомы, с которыми Вы наверняка сможете прийти к доктору и сказать: «Доктор, у меня панические атаки. Что делать?»
Психоэмоциональный компонент панической атаки. Симптомы и признаки:
— Внезапные безосновательные приступы страха/тревоги/паники, длящиеся от нескольких минут до нескольких часов
— Ожидание внезапной смерти, ожидание приступа
— Навязчивые мысли (обычно связаны со смертью)
— Помутнение сознания
— Чувство дереализации («я отдельно, мир отдельно», «мир через целофан», «как в аквариуме»)
— Постоянное чувство тревоги
— Различные фобии (агорафобия, социофобия и др.)
— Бессонница, «кошмарные» сновидения
— Сниженный фон настроения, плаксивость
— Раздражительность, агрессивность
«Летом 2014 года я поняла, что регулярно не могу заснуть до 5-6 часов утра. Душное лето усугубляло мое состояние, я постоянно испытывала чувство нехватки воздуха, у меня учащалось сердцебиение, в голове возникали навязчивые мысли: «А вдруг я умираю?», — паника нарастала, но двигаться или вызывать скорую не было сил. Так я лежала до утра, когда от усталости и постоянного напряжения глаза сами закрывались. Такое случалось несколько раз в неделю», — пациент, Елена (28 лет, менеджер).
Физиологический компонент панической атаки. Симптомы и признаки:
— Головокружение, головная боль, тяжесть в голове, шум в голове/в ушах
— Нехватка воздуха, удушье, одышка
— Учащенное сердцебиение, ощущение перебоев в работе сердца, боль в сердце
— Тошнота, дискомфорт в животе
— Озноб, жар, потливость
— Дрожь в руках, в ногах, в теле
— Напряжение в мышцах, онемение конечностей
— Расстройство желудочно-кишечного тракта
— Чувство усталости, слабость, упадок сил
«5 лет назад я неудачно пролечился антибиотиками и после этого у меня начались с проблемы с желудком. Все эти годы мучала постоянная диарея. Я обращался к паразитологу, гастроэнтерологу, иммунологу и другим специалистам. Никаких заболеваний анализы и клинические исследования не выявляли. Пробовал лечиться пробиотиками-пребиотиками, но все безрезультатно. Начали беспокоить и другие симптомы: тяжесть в голове, напряжение в спине и шее, тревога без всякой причины, страх за свое здоровье, иногда бешено колотилось сердце, утром после сна возникало легкое головокружение и еще, конечно, преследовали постоянная усталость и разбитость», — пациент, Андрей (31 год).
Важными симптомами панических атак также являются их систематичность и регулярность. Интервал между приступами панического страха может варьироваться от нескольких минут до нескольких дней или месяцев, однако их регулярное проявление свидетельствует о том, что Вы страдаете от панического расстройства.