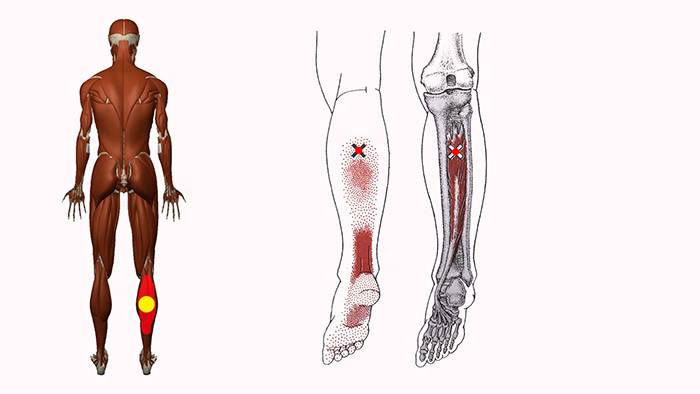
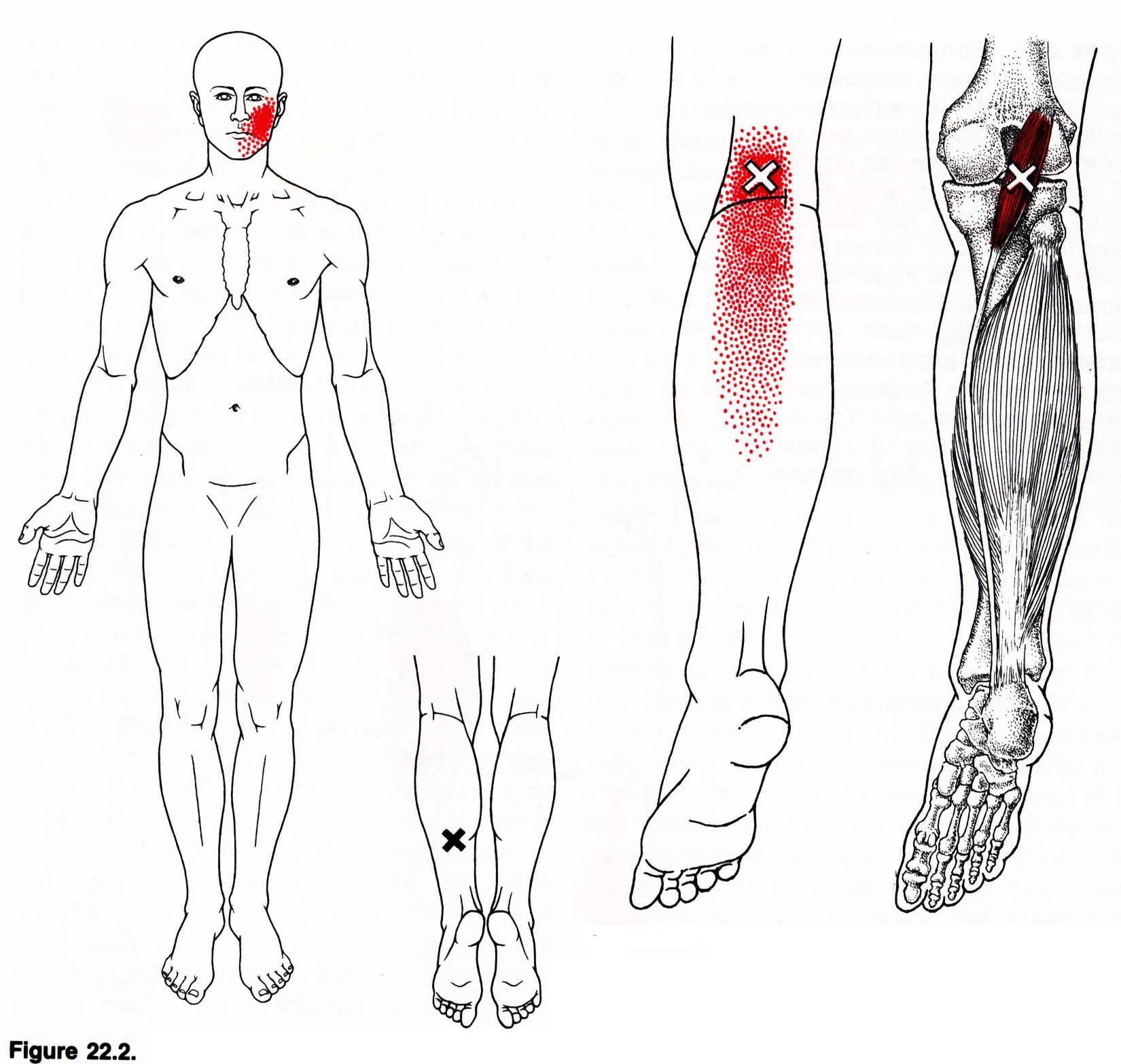
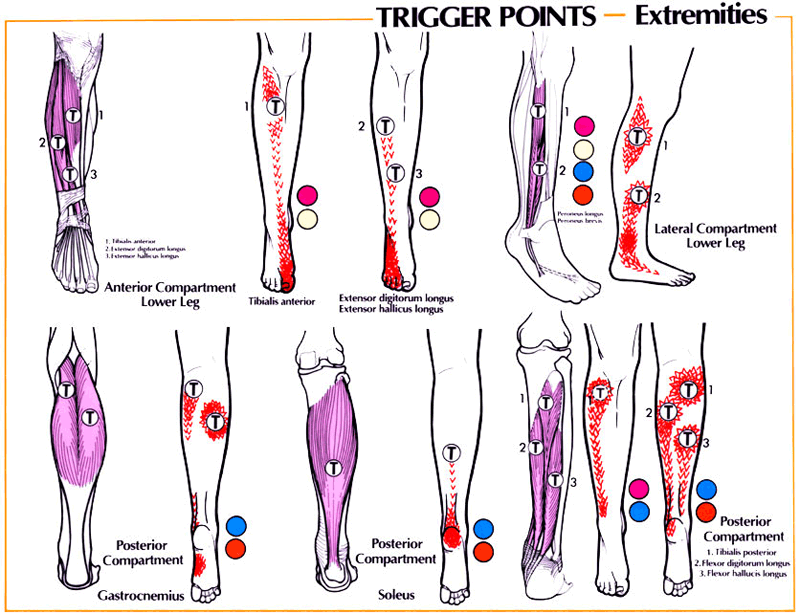
Причины — обычно ТТ возникают из-за:
- Старение.
- Травма, полученная в результате падения, родовой травмы, стресса.
- Отсутствие физической активности — обычно у малоподвижных людей в возрасте 27.5-55 лет, из которых 45% — мужчины (Vázquez Delgado, 2010).
- Нарушение осанки — верхний и нижний перекрестные синдромы, сидение со скрещенными ногами и т.д.
- Переутомление мышц и соответствующие микротравмы, например, вследствие занятий тяжелой атлетикой.
- Хроническое стрессовое состояние — тревога или депрессия.
- Недостаток витаминов — витамины C, D, B; фолиевая кислота; железо.
- Нарушение сна.
- Проблемы с суставами и гипермобильность.
Кости голени
Голень имеет достаточно простое строение. Эта часть ноги состоит из двух разной величины костей, которые носят название большеберцовой и малоберцовой. Большеберцовая кость голени соединяется с бедренной костью в области коленного сустава и является второй по размеру костью в человеческой ноге.
Большеберцовая кость соединяется с малоберцовой ниже коленного сустава.
Ступня имеет гораздо более сложную структуру. В её состав входит более чем двадцать шесть костей и тридцать три сустава. Строение ступни во многом схоже со строением кистей рук, но ступня служит для несения гораздо большего веса. Поэтому её мышцы и кости сильнее, но менее подвижны.
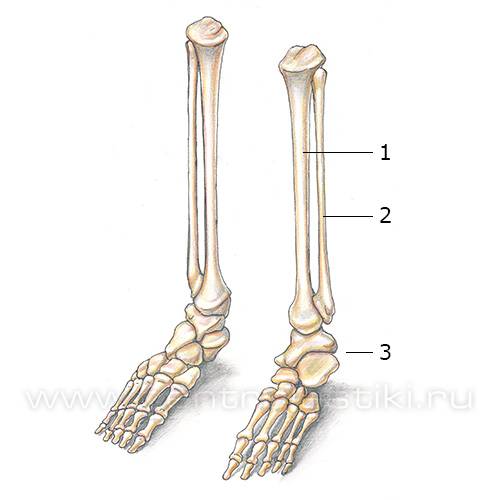
1 – Большеберцовая кость;
2 – Малоберцовая кость;
3 – Кости стопы
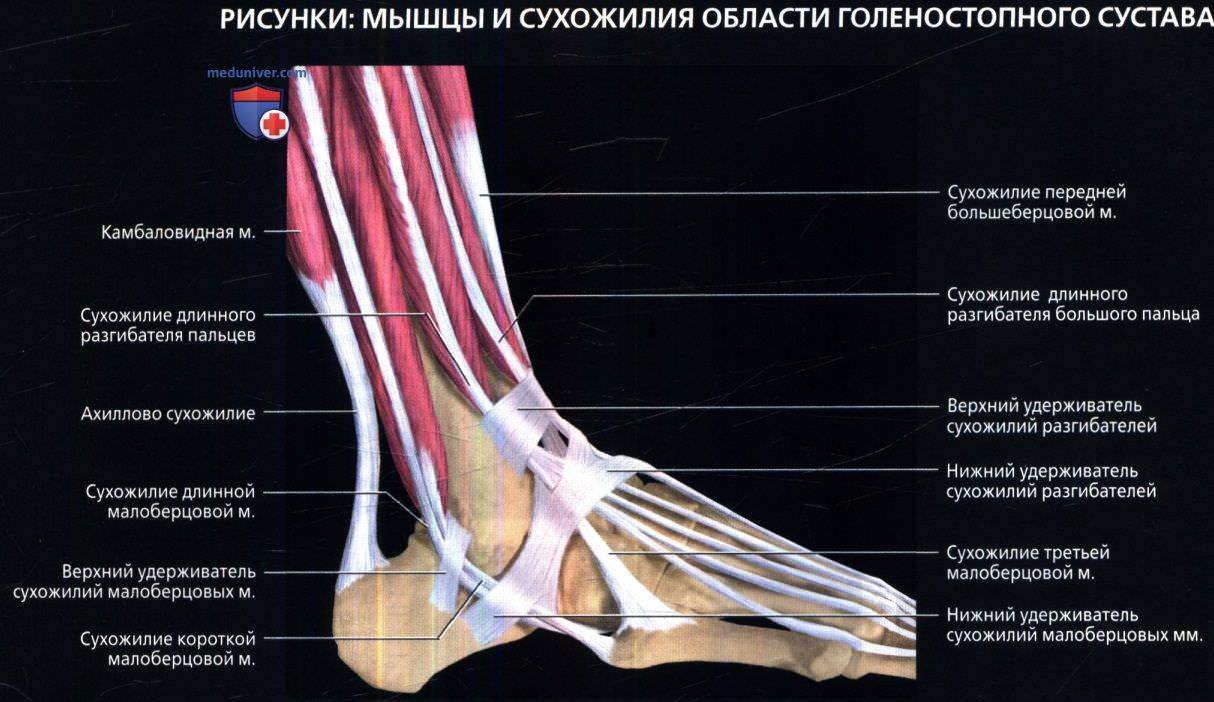
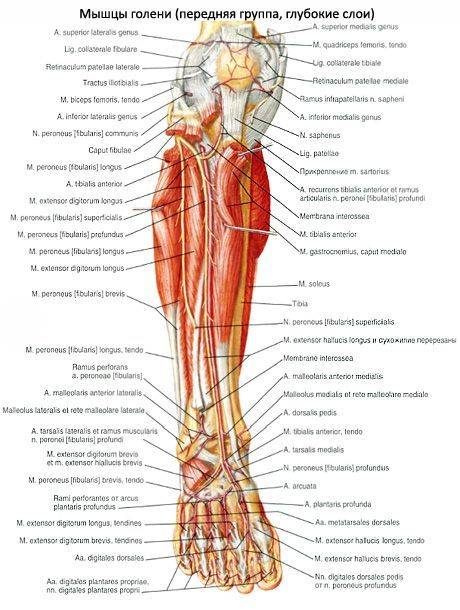
Передняя группа мышц голени
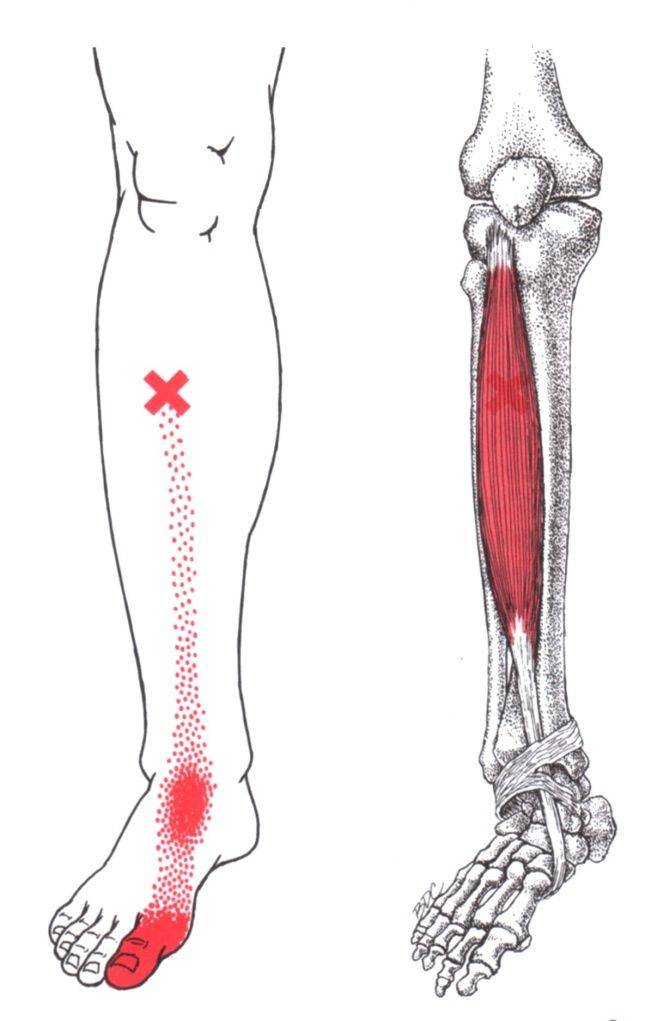
Передняя большеберцовая мышца (m.tibialis anterior) располагается на передней стороне голени. Начинается на латеральном мыщелке и верхней половине латеральной поверхности тела большеберцовой кости, а также прилегающей части межкостной перепонки и на фасции голени. На уровне дистальной трети голени мышечные пучки переходят в длинное сухожилие, которое проходит под верхним и нижним удерживателями сухожилий-разгибателей, кпереди от голеностопного сустава. Далее сухожилие огибает медиальный край стопы и прикрепляется к подошвенной поверхности медиальной клиновидной кости и основанию I плюсневой кости.
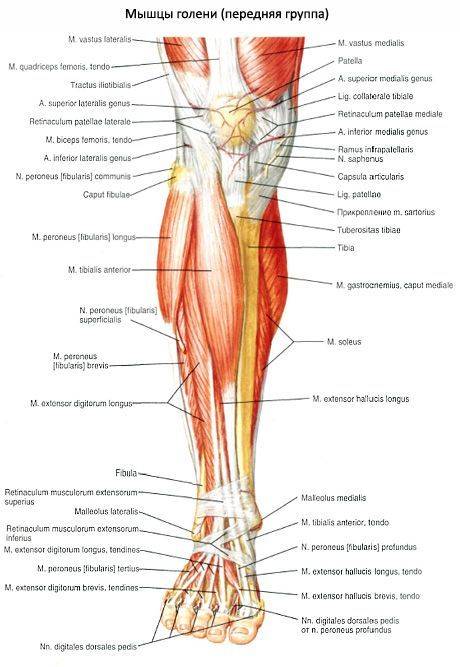
Функция: разгибает стопу в голеностопном суставе, одновременно поднимает медиальный край стопы и поворачивает ее кнаружи (супинация), укрепляет продольный свод стопы. При фиксированной стопе наклоняет вперед голень; способствует удержанию голени в вертикальном положении.
Иннервация: глубокий малоберцовый нерв (LIV-SI).
Кровоснабжение: передняя большеберцовая артерия
Длинный разгибатель пальцев (m.extensor digitorum longus) – мышца перистая, начинается на латеральном мыщелке большеберцовой кости, передней поверхности тела малоберцовой кости, на верхней трети межкостной перепонки, фасции и передней межмышечнои перегородки голени. Направляясь на тыл стопы, мышца проходит позади верхнего и нижнего удержи вателей сухожилий-разгибателей. На уровне голеностопного сустава мышца разделяется на 4 сухожилия, которые заключены в общее для них синовиальное влагалище. Каждое сухожилие прикрепляется к тыльной стороне основания средней и дистальной фаланг II-V пальцев.
От нижней части мышцы отделяется небольшой пучок, получивший название третьей малоберцовои мышцы (m.peroneus tertius), сухожилие которой прикрепляется к основанию V плюсневой кости.
Функция: разгибает II-V пальцы в плюснефаланговых суставах, а также стопу в голеностопном суставе. Третья малоберцовая мышца поднимает латеральный край стопы. При укрепленной стопе длинный разгибатель пальцев удерживает голень в вертикальном положении.
Иннервация: глубокий малоберцовый нерв (LIV-SI). Кровоснабжение: передняя большеберцовая артерия.
Длинный разгибатель большого пальца стопы (m.extensor hallucis longus) располагается между передней большеберцовой мышцей медиально и длинным разгибателем пальцев латерально; частично прикрыт ими спереди Начинается на средней трети передней поверхности малоберцовой кости, межкостной перепонки голени. Сухожилие мышцы проходит вниз на тыл стопы под верхним и нижним удержи вателями сухожилий-разгибателей в отдельном синовиальном влагалище и прикрепляется к дистальной фаланге большого пальца стопы. Отдельные пучки сухожилия могут прикрепляться также к проксимальной фаланге.
Функция: разгибает большой палец стопы; участвует также в разгибании стопы в голеностопном суставе.
Иннервация: глубокий малоберцовый нерв (LIV-SI).
Кровоснабжение: передняя большеберцовая артерия.
[], [], [], []
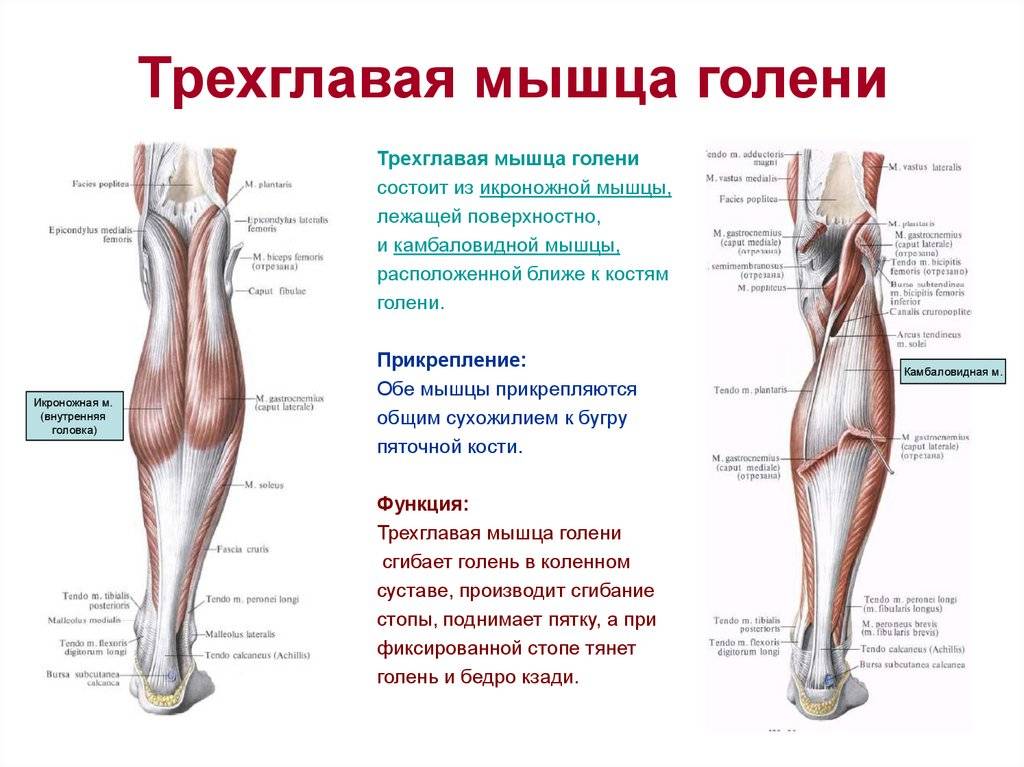
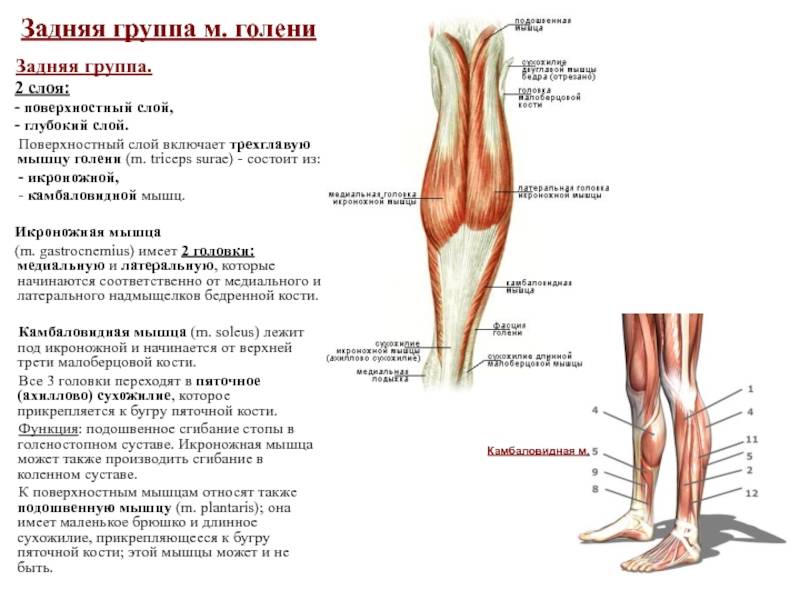
Мышцы голени
Голень содержит примерно 20 мышц. Они отвечают за подъем и опускание ноги, движение пальцев ног. Достаточное количество мышц, которые приводят ноги в движение, начинаются в задней части колена и заканчиваются в районе стопы.
Голень содержит три группы мышц: передняя (мышцы, отвечающие за разгибание стоп и пальцев), наружная (малоберцовая группа мышц, отвечающая за движение наружного края стопы) и задняя (мышцы, отвечающие за сгибание стоп и пальцев).
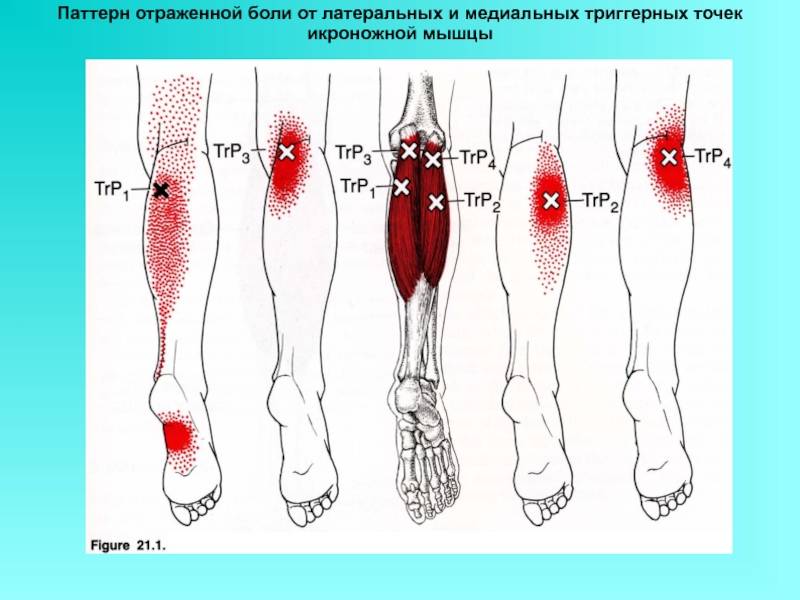
Икроножная мышца является среди прочих самой мощной. Она начинается у пяточной кости стопы, прикрепляясь к ней через ахиллово (пяточное) сухожилие.
На тыльной части голени располагаются икры, состоящие из двух мышц: икроножной (большой мышцы, образующей выпуклости, заметные под кожей) – она образована двумя частями или головками, за счет которых достигается её ромбовидная форма, и камбаловидная – вид плоской мышцы, находящейся под икроножной.
1 – Длинная малоберцовая мышца;
2 – Длинный разгибатель пальцев;
3 – Короткая малоберцовая мышца;
4 – Сухожилие длинного разгибателя большого пальца;
5 – Большеберцовая кость;
6 – Передняя большеберцовая мышца;
7 – Верхний удерживатель сухожилий-разгибателей;
8 – Нижний удерживатель сухожилий-разгибателей
1 – Внутренняя головка икроножной мышцы;
2 – Пяточное (ахиллово) сухожилие;
3 – Подошвенная мышца;
4 – Наружная головка икроножной мышцы;
5 – Камбаловидная мышца
Когда человек идет, бежит или прыгает, икроножная мышца создает натяжение на пятке, и этим помогает двигаться вперед.
Ахиллово сухожилие считается одним из самых важных участков в составе голени. С помощью него к пяточной кости крепятся сразу три мышцы: подошвенная, икроножная и камбаловидная.
Ахиллово сухожилие дает возможность человеку бегать, прыгать и заниматься другими видами физической активности.
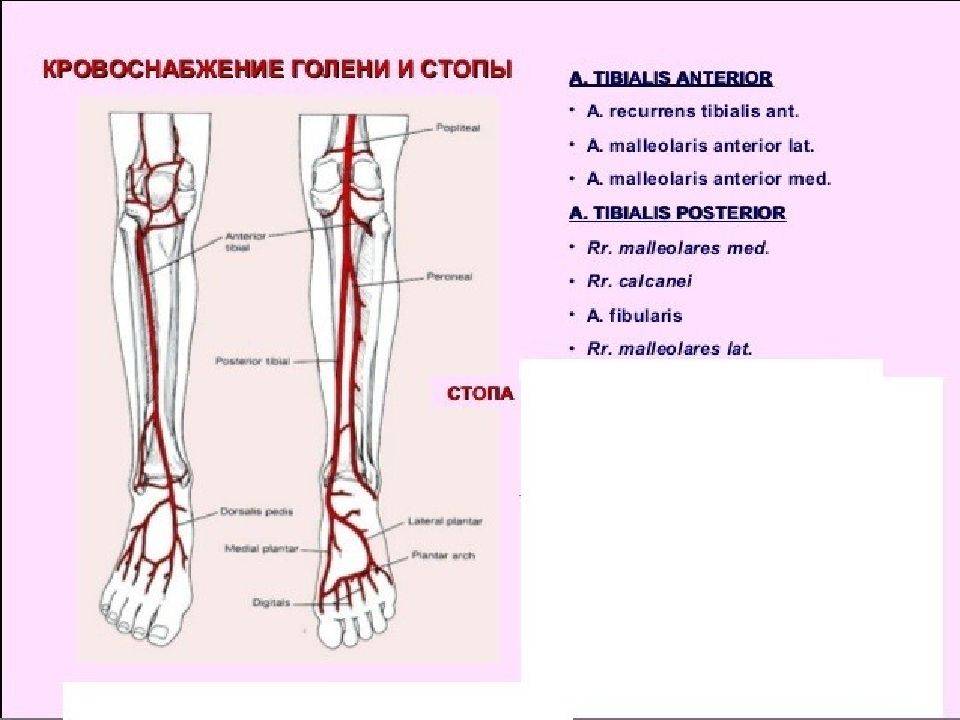
Сосуды и иннервация голени
Голень снабжается кровью посредством большеберцовых артерий: задней и передней, которые начинаются в подколенной артерии. Вены с тем же названием пролегают вдоль соответствующих артерий и оканчиваются в подколенной вене.
Иннервация голени происходит благодаря большеберцовому и малоберцовому нервам.
Артерии и вены голени:1 – Подколенная артерия;
2 – Медиальная головка икроножной мышцы;
3 – Сухожильная дуга камбаловидной мышцы;
4 – Задняя большеберцовая артерия;
5 – Длинный сгибатель пальцев;
6 – Задняя большеберцовая мышца;
7 – Глубокий малоберцовый нерв;
8 – Латеральная головка икроножной мышцы;
9 – Камбаловидная мышца;
10 – Большеберцовый нерв;
11 – Малоберцовая артерия;
12 – Длинный сгибатель большого пальца стопы;
13 – Пяточное (или ахиллово) сухожилие
1 – Длинная малоберцовая мышца;
2 – Общий малоберцовый нерв;
3 – Поверхностный малоберцовый нерв;
4 – Короткая малоберцовая мышца;
5 – Кожные ветви поверхностного малоберцового нерва;
6 – Икроножный нерв;
7 – Фасция голени;
8 – Передняя большеберцовая вена;
9 – Передняя большеберцовая мышца;
10 – Большеберцовая артерия;
11 – Глубокий малоберцовый нерв;
12 – Длинный разгибатель пальцев;
13 – Длинный разгибатель большого пальца стопы;
14 – Сосудисто-нервный пучок в нижнем отделе голени
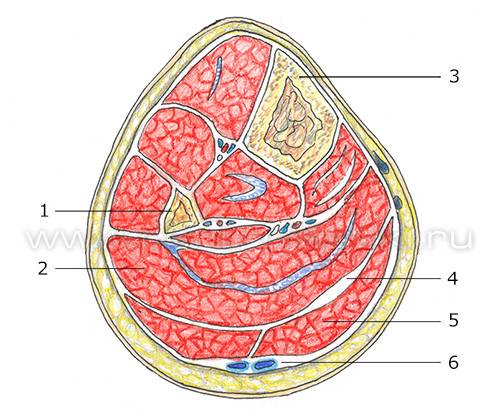
1 – Малоберцовая кость;
2 – Камбаловидная мышца;
3 – Большеберцовая кость;
4 – Сухожилие подошвенной мышцы;
5 – Медиальная головка икроножной мышцы;
6 – Малая подкожная вена ноги
Лечение заболеваний, вызывающих боль в шее
Для временного избавления от боли существуют обезболивающие средства, но, чтобы полностью избавить пациента от страданий, врач должен провести обследование и выяснить причину болевого синдрома. Самостоятельно больной этого сделать не сможет, требуется обращение в клинику.
Диагностика
Клинический осмотр шеи – первый этап диагностики
Во время первичного приема врач проводит клинический осмотр пациента и по его результатам может назначить следующие дополнительные исследования:
- Лабораторные анализы – общеклиническое, биохимическое и иммунологическое исследование крови. Полученные данные позволяют выявить воспалительные, обменные и аутоиммунные процессы.
- Инструментальные методы диагностики:
- рентгенографию заинтересованного отдела позвоночника, при необходимости – плечевого сустава;
- УЗИ мягких тканей;
- МРТ или КТ – более детальное исследование шейной области;
- электронейрмиографию – для оценки состояния корешков спинномозговых нервов.
После проведенного обследования врач может поставить правильный диагноз и назначить лечение.
Методы лечения боли в шее
Лечение шейного болевого синдрома может быть только индивидуальным, так как зависит от выявленных нарушений и окончательного диагноза. Обязательно учитываются и сопутствующие диагнозы – наличие у больного различных других заболеваний.
Точечный массаж в нашей клинике
Врачи клиники «Парамита» (Москва) имеют большой опыт в лечении болевых синдромов шейной области. В ведении таких больных они придерживаются следующей тактики:
- Максимально полного обследования.
- Назначения комплексной терапии с использованием новейших методик, разработанных в лучших европейских клиниках:
- медикаментозного лечения, включающего противоболевую терапию; наиболее эффективным способом снятия боли считается:
- сочетание внутримышечного введения 50 мг нестероидного противовоспалительного средства Кетопрофена + 3 мл Нейробиона (витаминов группы В) + прием внутрь таблетки устраняющего мышечный спазм Мидокалма 50 мг + нанесение обезболивающей мази, например, эмульгеля Вольтарен;
- физиопроцедуры – электрофорез с новокаином или лидокаином;
- щадящие мягкие способы иммобилизации шеи – воротник Шанца, тейпирование – фиксация тканей мягкой эластичной лентой;
- после устранения острых болей сразу же назначают комплексы лечебной гимнастики (ЛФК);
- восточные методы лечения, позволяющие сначала снять болезненные ощущения, а затем воздействовать на причину их возникновения и восстанавливать энергетический потенциал организма; к таким методикам относятся иглорефлексотерапия, прижигание, различные методики точечного массажа и др.
Сочетание современных и традиционных восточных методик позволяет сразу же избавить пациента от острых болей.
Это возвращает надежду на нормальную жизнь даже пациентам с длительно протекающим тяжелым болевым синдромом. После проведенного курса они регулярно приходят в клинику для профилактического лечения, что позволяет им полностью избавляться от болей и жить нормальной жизнью. Обращайтесь в медицинский центр «Парамита», наши врачи вам обязательно помогут!
Как устроен и какие функции у нижнего голеностопного сустава?
Нижний голеностопный сустав имеет гораздо более сложную структуру чем верхний голеностопный сустав. В этом многочастном суставе имеют соединяются таранная кость, пяточная кость (калканеус), кубовидная (cuboideum Os) и ладьевидная кость (Оs naviculare).
Он работает в особенности при ходьбе вверх или вниз, а также по неравномерному рельефу. Управление осуществляется несколькими связками и поэтому сустав особенно уязвим, потому что при опущении ступни снижается натуральная стабильность сустава. Это приводит к быстрому подвертыванию лодыжки. При этом связки голеностопного сустава могут растянуться или порваться. Переломы костей, повреждение хряща и травмы сустава могут также оставить за собой последстия. Результирующая деформация сустава и неравномерная нагрузка являются основными причинами для дальнейшего повреждения голеностопного сустава.
Боли в голеностопном суставе- это часто результат аварий, перегрузок, врожденные дефекты или застарелые травмы связок. В результате идет повреждение хряща, которые замечаются только на 3 или 4 этапе , то есть когда хрящ поврежден до кости.
Деформация и заболевания ног приводит к болям не только при ходьбе, но и даже во время отдыха. Это имеет серьезные последствия для мобильности и,следовательно, для качества жизни.
Мы предлагаем Вам современную, функциональную терапию и хирургию для стопы и голеностопного сустава.
Для успешного лечения важно раннее выявление возможных причин с помощью современной диагностики и благодаря специализации и профессиональному опыту. Целью является своевременное предотвращение нарушения механического движения стопы или изменений в кости или мягких тканях
Компьютеризированные тестирования, которые точно определяют распределение давления в стопе и анализируют походку, помогают в правильном выборе индивидуального лечения.
Лечение
Применяется комплексный подход, нацеленный на то, чтобы устранить патологическое мышечное напряжение. При вторичном синдроме врачи сосредотачиваются на лечении основного заболевания.
Консервативная терапия
Для купирования боли и перевода активных точек в латентное состояние рекомендуются:
- влажное горячее обертывание пораженной зоны;
- растяжение мышц – используются специальные упражнения и расслабляющий массаж;
- пластыри с лидокаином, оказывающие местное анестезирующее воздействие;
- лечебные блокады с ярко выраженным анальгетическим эффектом.
Пациенту надо как можно больше находиться в состоянии покоя, двигательный режим должен быть щадящим
Важно исключить факторы, которые способствуют дальнейшему ухудшению ситуации
Фармакотерапия применяется в остром периоде. Используют:
- нестероидные противовоспалительные препараты – они снижают температуру тела, оказывают обезболивающее воздействие и снимают воспаление;
- миорелаксанты – помогают избавиться от тонического напряжения и замедляют процессы мышечного возбуждения;
- антидепрессанты – снимают симптомы депрессии и нормализуют психоэмоциональный фон.
Также применяются немедикаментозные методики:
- рефлексотерапия – иглоукалывание и точечный массаж, которые купируют болевой синдром;
- массаж – сначала он нацелен на расслабление пораженных мышц, а впоследствии помогает укрепить мышечную ткань;
- мануальная терапия – сдавливание триггерных точек для возвращения им нормального тонуса, восстановление подвижности костей и суставов;
- физиотерапия – электрофорез, ударно-волновое воздействие и другие подобные методы делают обменные процессы в зоне поражения более активными и оказывают обезболивающее и противовоспалительное воздействие;
- лечебная физкультура – специально подобранные упражнения можно делать после того, как боли стихнут.
Оперативное лечение
Высокочастотная денервация позволяет быстро избавиться от МФБС на длительное время. Это малоинвазивная операция, направленная на то, чтобы «отключить» нервы пораженной зоны, после чего они перестают передавать информацию о болезненных ощущениях головному мозгу.
Для этого врач вводит иглы с электродами в воспаленный участок. По ним передается электрический ток, разрушающий нервные окончания. Все манипуляции совершаются под местной анестезией.
Положительный эффект высокочастотной денервации длится примерно год. В это время пациенту не требуется дополнительное лечение и ему не нужно принимать какие-либо медикаменты.
Мышцы и сухожилия голени
Икроножная мышца
Эта мощная мышца голени состоит из двух головок, медиальной и латеральной, которые начинаются на задней поверхности дистального конца бедра и прикрепляются с помощью ахиллова сухожилия к пяточной кости.
Икроножная мышца участвует в беге, прыжках и при всех типах активности, связанных с высокоинтенсивной нагрузкой на нижние конечности.
Вместе с камбаловидной мышцей она образует мышцу голени, носящую название трехглавой мышцы голени. Функцией икроножной мышцы является сгибание стопы и голеностопного сустава вниз (подошвенное сгибание).
Насильственное тыльное сгибание стопы может стать причиной повреждения этой мышцы.
Камбаловидная мышца
Эта мышца начинается от большеберцовой кости ниже уровня коленного сустава и располагается под икроножной мышцей. Дистально ее сухожилие объединяется с сухожилием икроножной мышцы с образованием ахиллова сухожилия. Как и у икроножной мышцы, основная функция этой мышцы – подошвенное сгибание стопы.
Икроножная мышц участвует в ходьбе, танцах, поддержании вертикального положения тела, когда мы стоим. Также одной из важных ее функций является обеспечение тока крови по венам от нижней конечности к сердцу.
Подошвенная мышца
Это небольшая мышца, начинающаяся вдоль латеральной головки икроножной мышцы. Сухожилие этой мышцы – самое длинное сухожилие человеческого тела. Она является слабым, но все же подошвенным сгибателем стопы. Повреждение этой мышцы может возникать при занятиях спортом.
Ахиллово сухожилие
Ахиллово сухожилие образуется на уровне середины голени икроножной и камбаловидной мышцами и прикрепляется к пяточной кости. Это наиболее мощное и прочное сухожилие человеческого тела.
Оно подвергается наиболее значительным по сравнению со всеми остальными сухожилиями нагрузкам. При беге и прыжках сухожилие подвергается нагрузкам, в 8 раз превышающим вес тела, при ходьбе – в 4 раза.
Посредством ахиллова сухожилия икроножная и камбаловидная мышцы осуществляют подошвенное сгибание стопы и голеностопного сустава.
Сухожилие состоит из трех частей:
- Мышечно-сухожильная часть (проксимальная часть сухожилия, на уровне которой мышечные волокна превращаются в сухожильные)
- Неинсерционная часть (тело) ахиллова сухожилия
- Инсерционная часть ахиллова сухожилия
Кровоснабжение ахиллова сухожилия по сравнению с другими анатомическими образованием достаточно скудное. Сухожилие в верхнем своем отделе получает кровоснабжение со стороны мышц, образующих сухожилие, внизу – со стороны пяточной кости, к которой оно прикрепляется. Средняя часть сухожилия кровоснабжается ветвями малоберцовой артерии и кровоснабжение это наиболее скудное, поэтому неудивительно, что именно эта часть сухожилия наиболее подвержена повреждениям. Ахиллово сухожилие окружено мягкотканной оболочкой, которая называется паратенон. Средняя часть сухожилия получает кровоснабжение как раз счет этой оболочки. Паратенон обеспечивает скольжение ахиллова сухожилия относительно окружающих тканей на протяжении до 1,5 см.
Спереди от ахиллова сухожилия расположено жировое тело Кагера, выполняющее важную функцию защиты ахиллова сухожилия.
МР-анатомия ахиллова сухожилия
- Мышечно-сухожильная часть
- Жировое тело Кагера
- Неинсерционная часть ахиллова сухожилия
- Инсерционная часть ахиллова сухожилия
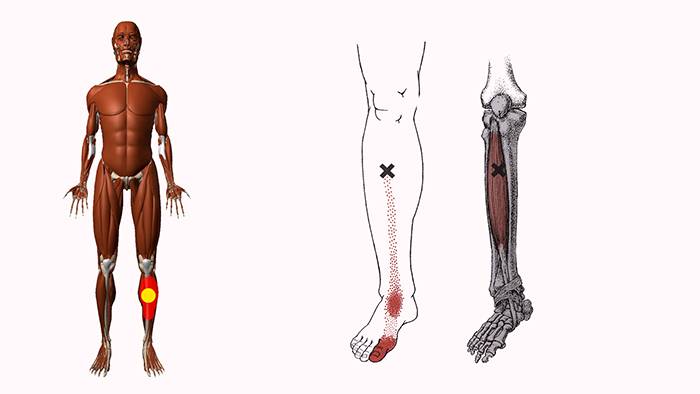
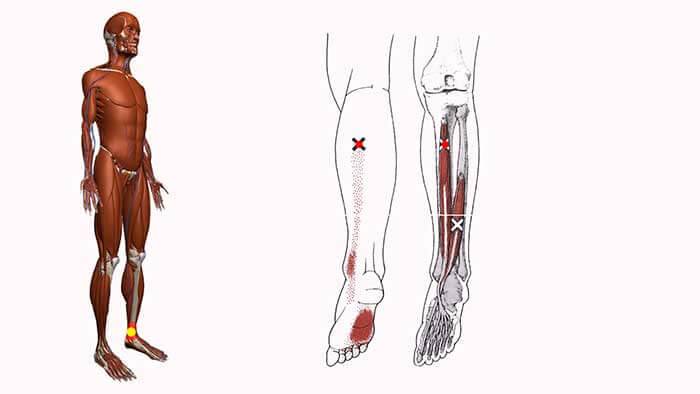
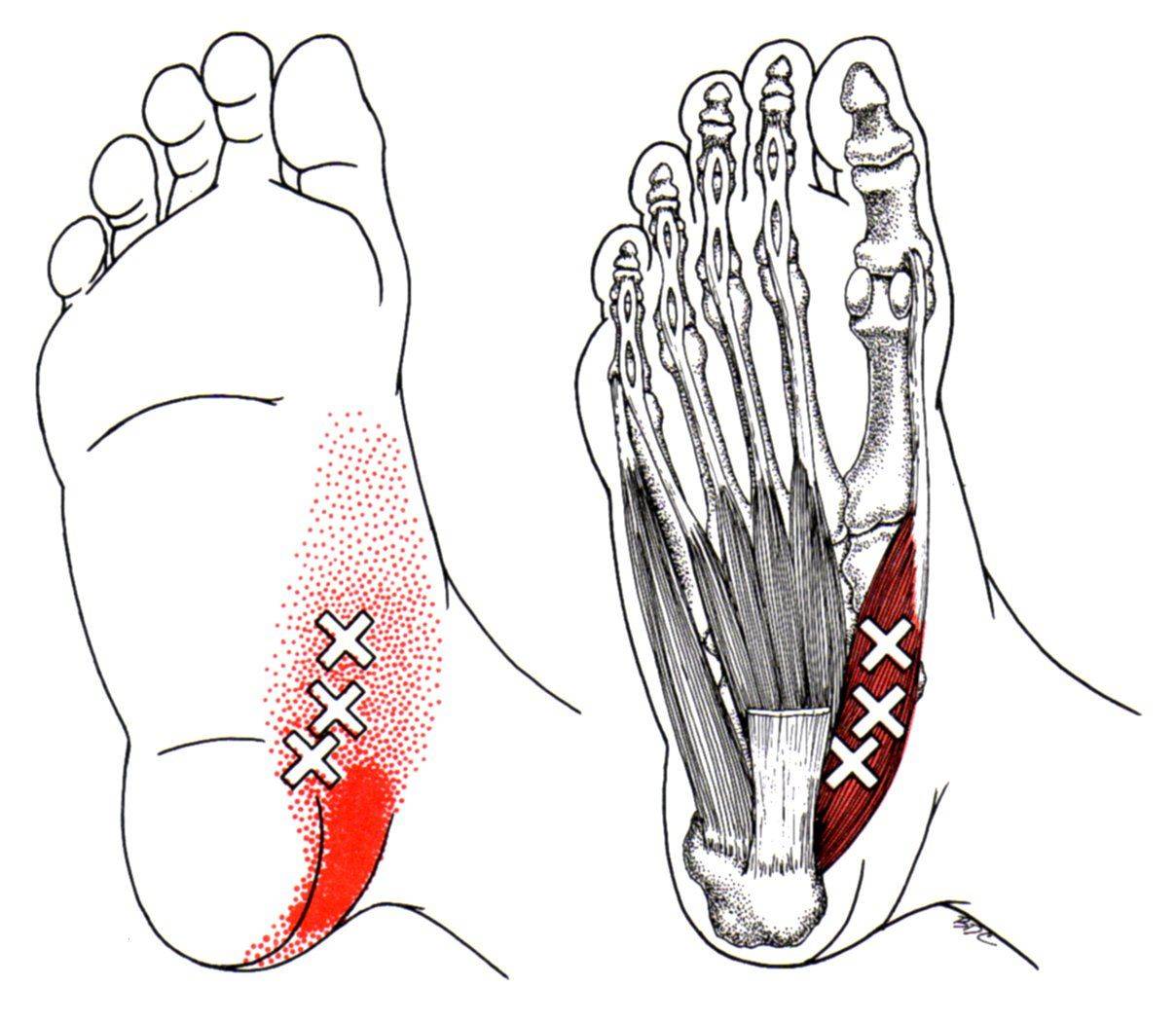
Миофасциальный синдром: что это такое
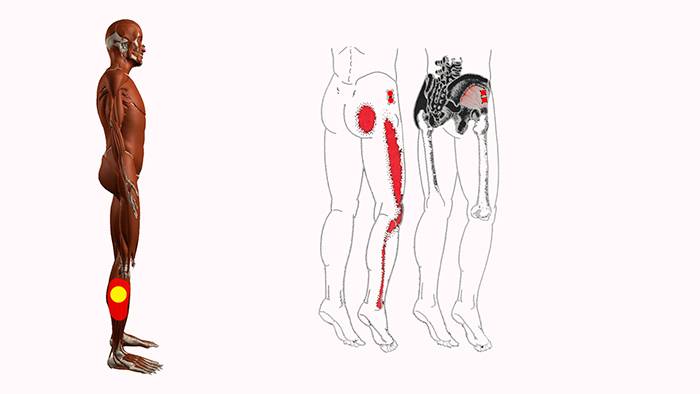
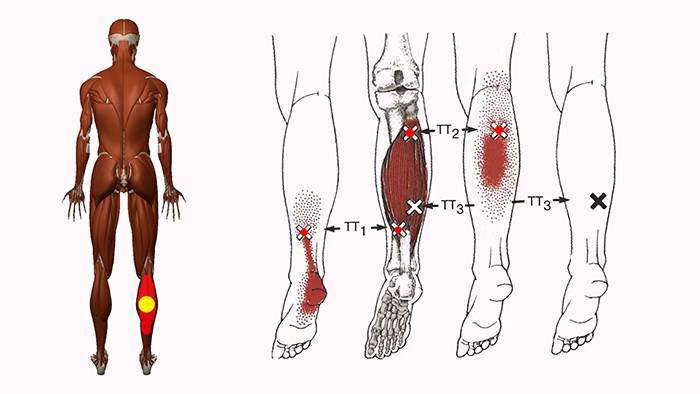
Около 45 % человеческого организма состоит из мышечных волокон. В них образуются уплотнения, которые принято называть триггерными точками. Диаметр одной из них – 1-3 мм. Несколько точек, располагающихся рядом, создают участок сверхчувствительности, размеры которого достигают 10 мм. В них возникают спазмы, которые сопровождаются болезненными ощущениями. Сначала они чаще всего вызываются физической нагрузкой или надавливанием, но со временем приобретают постоянный характер.
Еще одна особенность – образование так называемых зон отраженной боли. Это объясняется тем, что болевые импульсы распространяются по нервным волокнам. Триггерные точки всегда связаны с конкретными зонами. Например, воздействие в области плеч может отражаться в кистях рук.
Главные факторы, из-за которых возникает миофасциальная боль – это:
- перегрузка недостаточно тренированных мышц – может произойти, например, когда человек работает на даче;
- чрезмерные физические нагрузки;
- резкие движения;
- стресс, сильное эмоциональное возбуждение;
- некоторые болезни внутренних органов, в том числе пиелонефрит и гепатит.
Это заболевание серьезно ухудшает качество жизни человека, поэтому при появлении его симптомов надо как можно быстрее обратиться к врачу. Если вовремя не заняться лечением, патология будет развиваться, и это приведет к осложнениям.
Патогенез
О формировании ТТ известно немного. В литературе встречается несколько теорий, которые пытаются объяснить формирование, сенсибилизацию и проявление ТТ, но лишь немногие из них имеют убедительные доказательства (Davidoff, 1998; Delgado, 2009; Tough, 2009).
В нормальных условиях боль из ТТ опосредуется тонкими миелинизированными (Ad) и немиелинизированными (C) волокнами. Различные вредные и нейтральные события, такие как механические стимулы или химические медиаторы, могут возбуждать и сенсибилизировать Ad-волокна и C-волокна и, таким образом, играть роль в возникновении ТТ.
Интегрированная гипотеза. Когда саркомеры и двигательная пластинка по ряду различных причин становятся гиперактивными, на клеточном уровне начинаются патологические изменения. Это приводит к местной воспалительной реакции, потере кислорода и питательных веществ, эндогенному (непроизвольному) укорочению мышечных волокон и увеличению метаболических потребностей местных тканей. Электрофизиологические исследования ТТ выявляют явления, которые указывают на то, что электрическая активность возникает не из мышечных веретен, а из дисфункциональных экстрафузальных двигательных концевых пластинок (Simons, 1996).
Полимодальная теория предполагает существование полимодальных рецепторов по всему телу, которые при определенных постоянных и патологических стимулах превращаются в ТТ (Kawakita, 2002).
Радикулопатическая теория объясняет прямую связь между проблемами на уровне нервных корешков и местными и отдаленными нейрососудистым реакциями, что приводит возникновению ТТ (Gunn, 1996).
Периферическая и центральная сенсибилизация. Это явление, которое помогает в понимании хронической или усиленной боли. После интенсивного или повторяющегося раздражения ноцицептора на периферии возникает центральная сенсибилизация, которая приводит к обратимому повышению возбудимости и синаптической эффективности нейронов центрального ноцицептивного пути. Это проявляется как повышенная чувствительность к боли (так называемая тактильная аллодиния и гипералгезия, вторичная по отношению к уколу или давлению). Эти изменения в ЦНС могут быть обнаружены с помощью электрофизиологических и визуализационных методов (Fernández-de-las-Peñas, 2007; Woolf, 2011).
Анатомические хитрости голеностопного сустава
По исследованиям, голеностоп представляет собой подвижное соединение эпифизов, или оконченных частей костей голени. Кроме того, голень сочленяется с таранной плюсневой костью. Голеностоп нередко носит другое название – поперечный сустав стопы. Это блоковидный вид сочленений. При этом низ таранной кости наравне с другими костями формирует подтаранный сустав вместе с другими частями костей, находящихся в этой зоне.
Некоторые ошибаются, приравнивая голеностоп и лодыжку. На самом деле щиколотка (или лодыжка) представляет собой часть голеностопного соединения. Снаружи сустав представлен латеральной лодыжкой. Внутренняя часть имеет название – «медиальная лодыжка». Не стоит удивляться, что щиколотки одной конечности располагаются на разных уровнях: внутренняя часть размещается выше наружной.
Анатомия и этиология
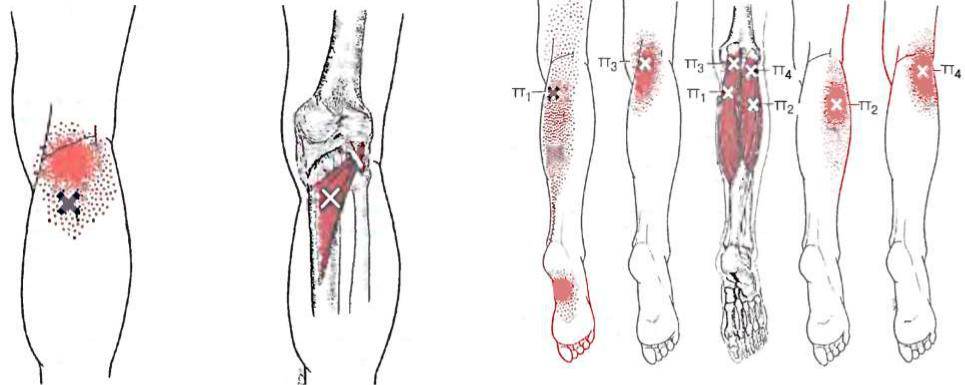
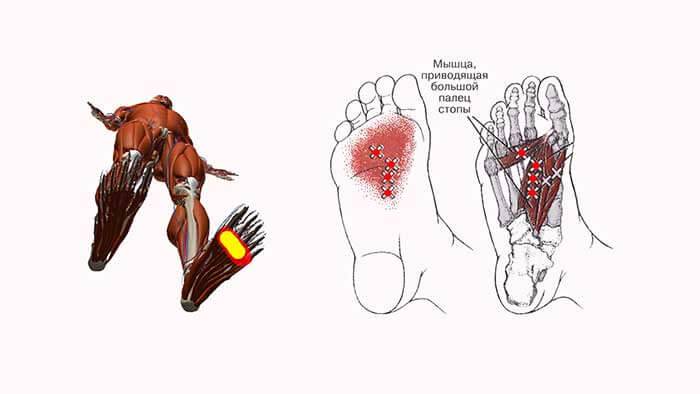
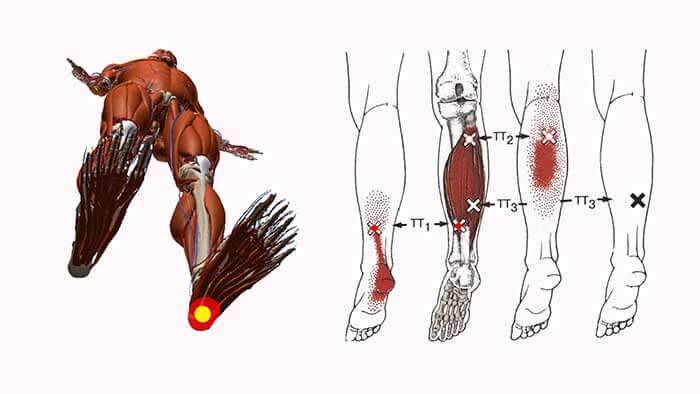
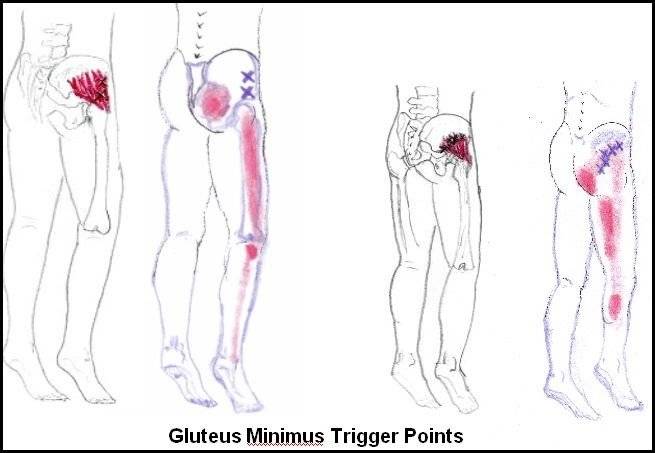
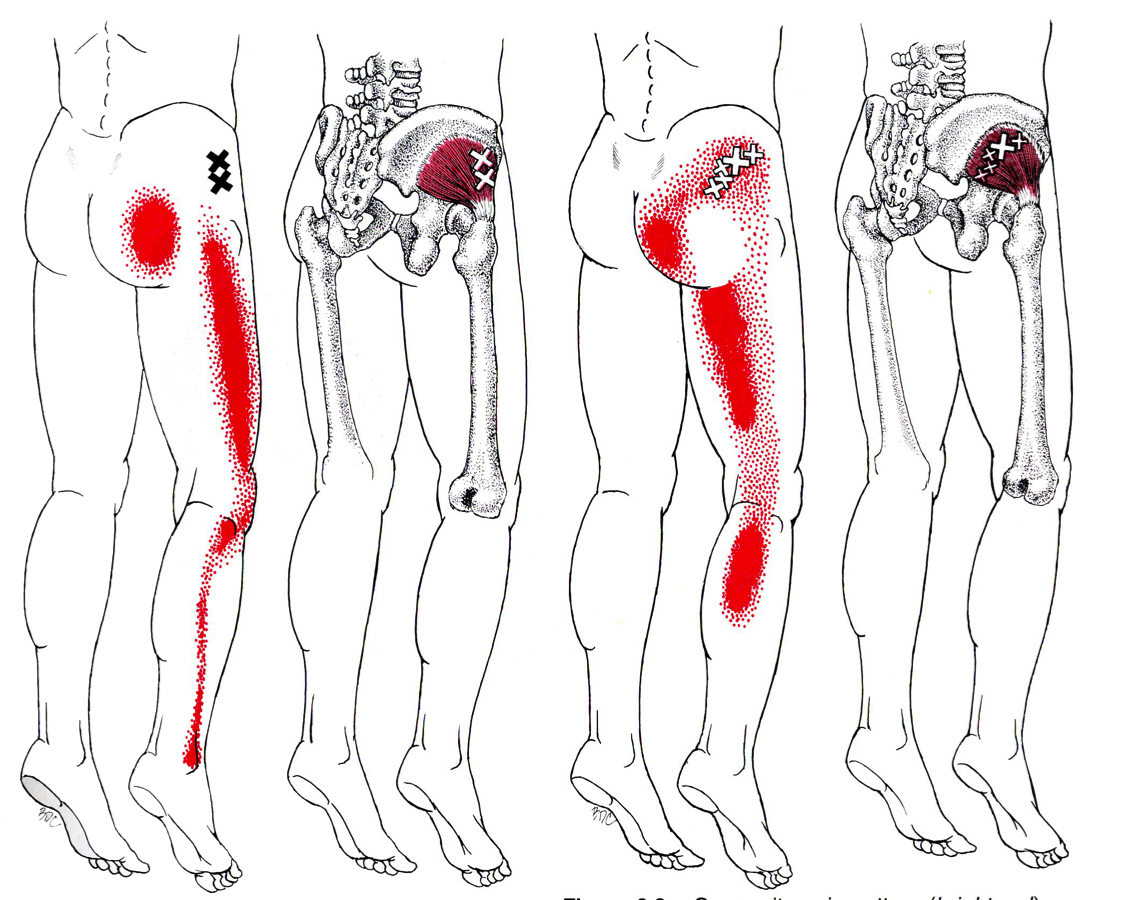
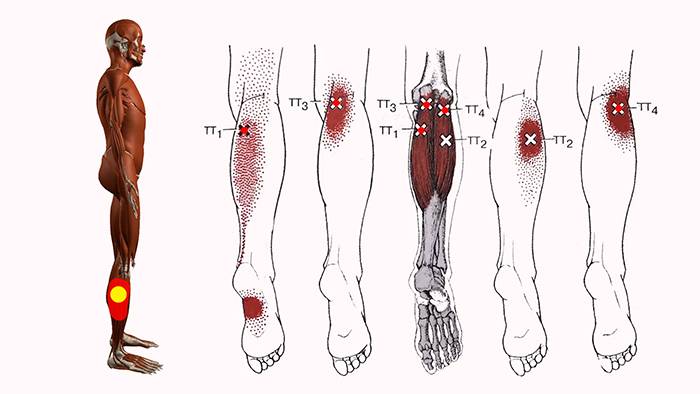
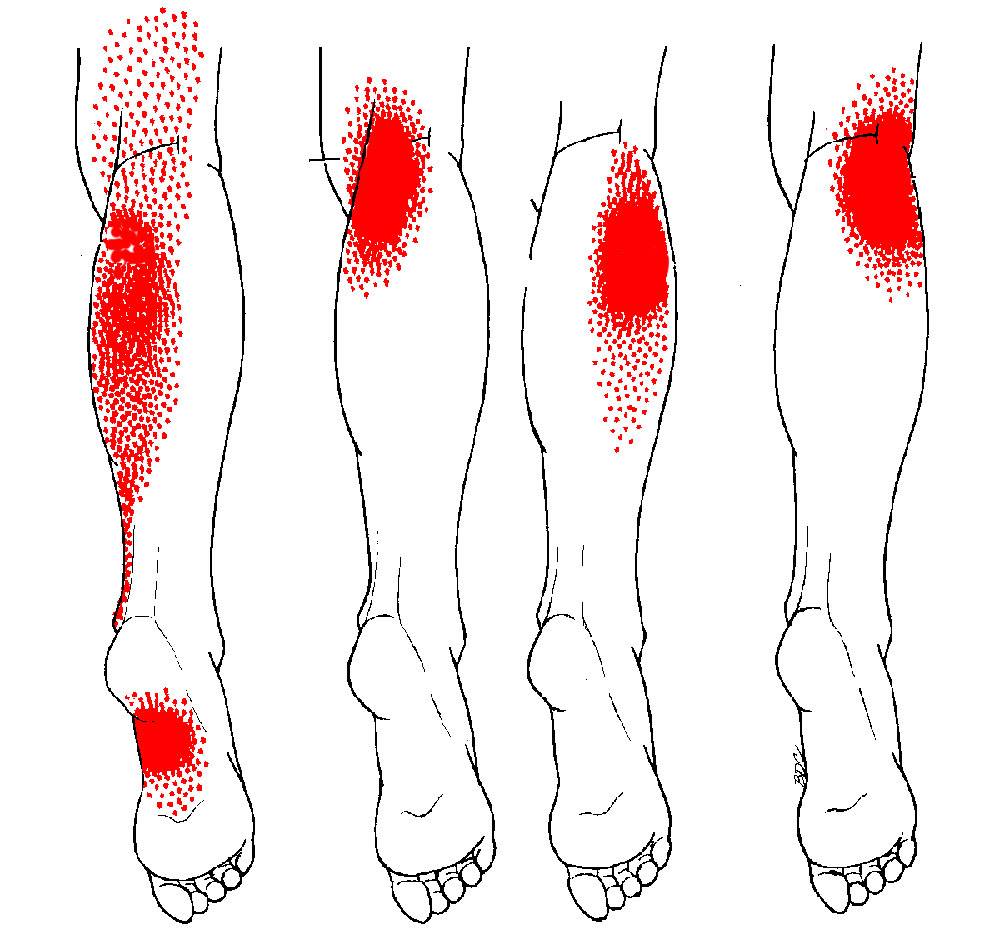
ТТ возникают в миофасции, в основном в центре мышечного брюшка, где находится двигательная концевая пластинка (первичные или центральные ТТ) (Niel-Asher, 2014). Это пальпируемые узелки в напряженной мышце размером 2-10 мм, которые могут располагаться в разных местах любой скелетной мышцы тела. У каждого из нас в организме есть ТТ. Они могут присутствовать даже у младенцев и детей, но их наличие не обязательно приводит к формированию болевого синдрома. Когда это происходит, ТТ напрямую связаны с миофасциальным болевым синдромом (МФБС), соматической дисфункцией, психологическими нарушениями и ограничением функций повседневной жизни (Simons, 1999).
МФБС относится к региональной боли мягкотканного происхождения и связан с повышенной чувствительностью мышц, возникающей из-за ТТ — болезненных очагов диаметром несколько миллиметров, расположенных в нескольких местах мышцы и ее фасции (Jantos, 2007).
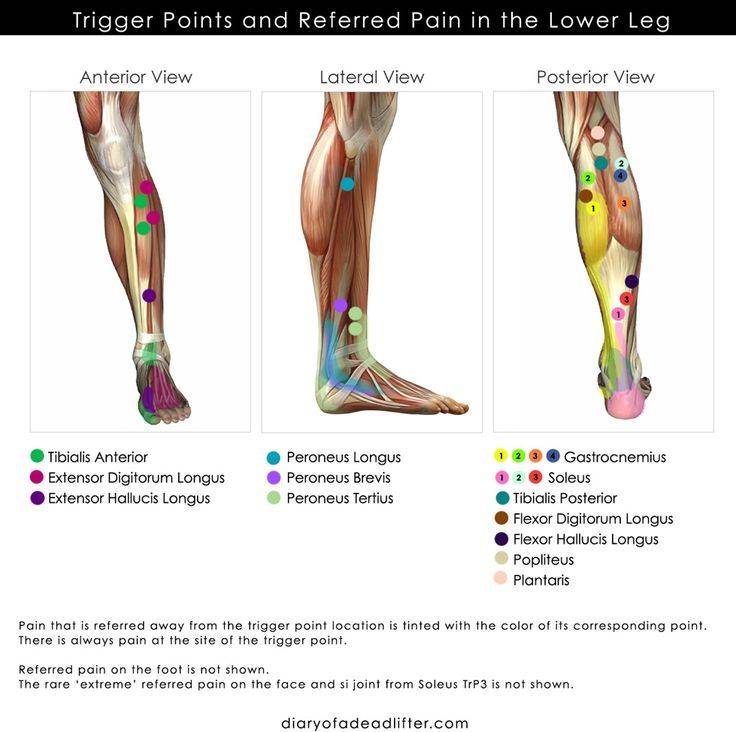
Внешние мышцы и сухожилия стопы
Задняя большеберцовая мышца
Задняя большеберцовая мышца начинается от задней поверхности большеберцовой и малоберцовой костей (под икроножной мышцей в заднем мышечном футляре голени). Сухожилие этой мышцы на своем пути к стопе огибает сзади внутреннюю лодыжку.
Главная точка прикрепления мышцы – бугристость ладьевидной кости и медиальная клиновидная кость. Также от сухожилия отходят пучки, прикрепляющиеся к основаниям 2-й, 3-й и 4-й плюсневых костей, промежуточной и латеральной клиновидным костям и кубовидной кости.
Мышца и ее сухожилие играют важную роль в формировании и поддержании внутреннего свода стопы.
Сокращение задней большеберцовой мышцы осуществляет инверсию (вращение внутрь) стопы и подошвенное сгибание стопы и голеностопного сустава.
Дисфункция задней большеберцовой мышцы, в т.ч. разрыв ее сухожилия, может становится причиной приобретенного плоскостопия.
Передняя большеберцовая мышца
Передняя большеберцовая мышца начинается от верхних двух третей наружной поверхности большеберцовой кости. Сухожилие ее прикрепляется к медиальной клиновидной и 1-ой плюсневой кости стопы.
Мышца осуществляет тыльное сгибание и инверсию стопы.
Повреждение общего малоберцового нерва, иннервирующего мышцу, или сухожилия этой мышцы приводит к свисанию стопы.
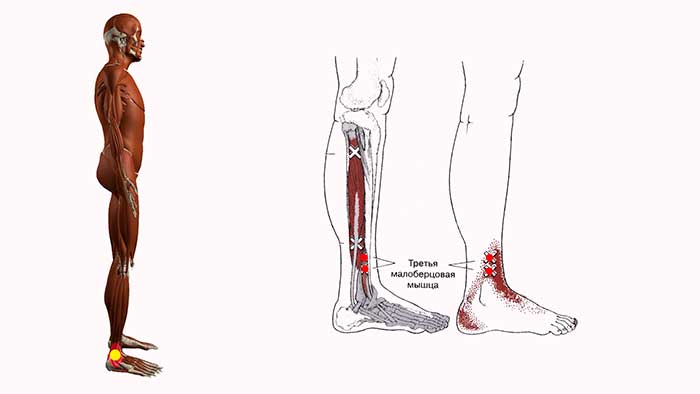
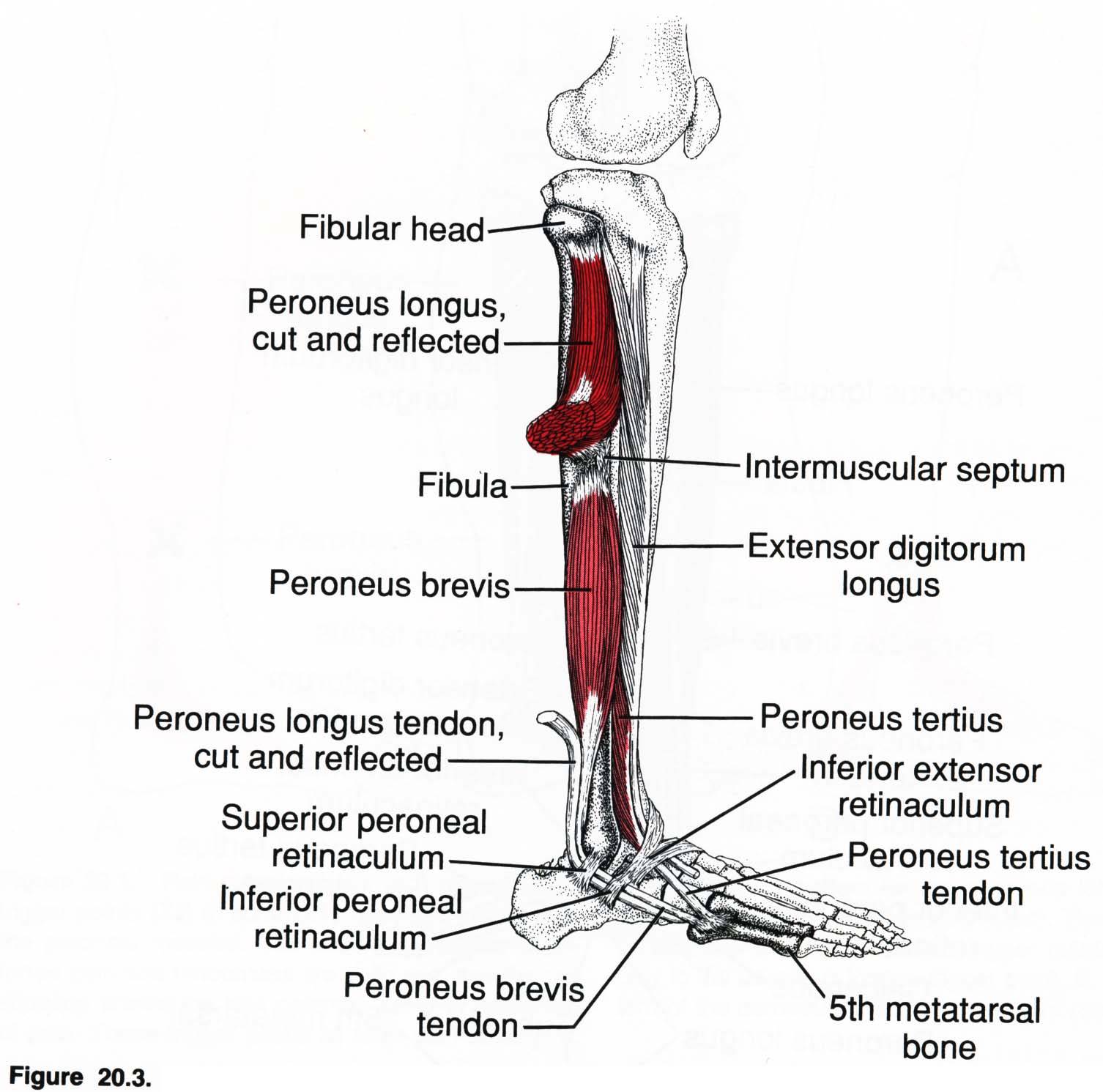
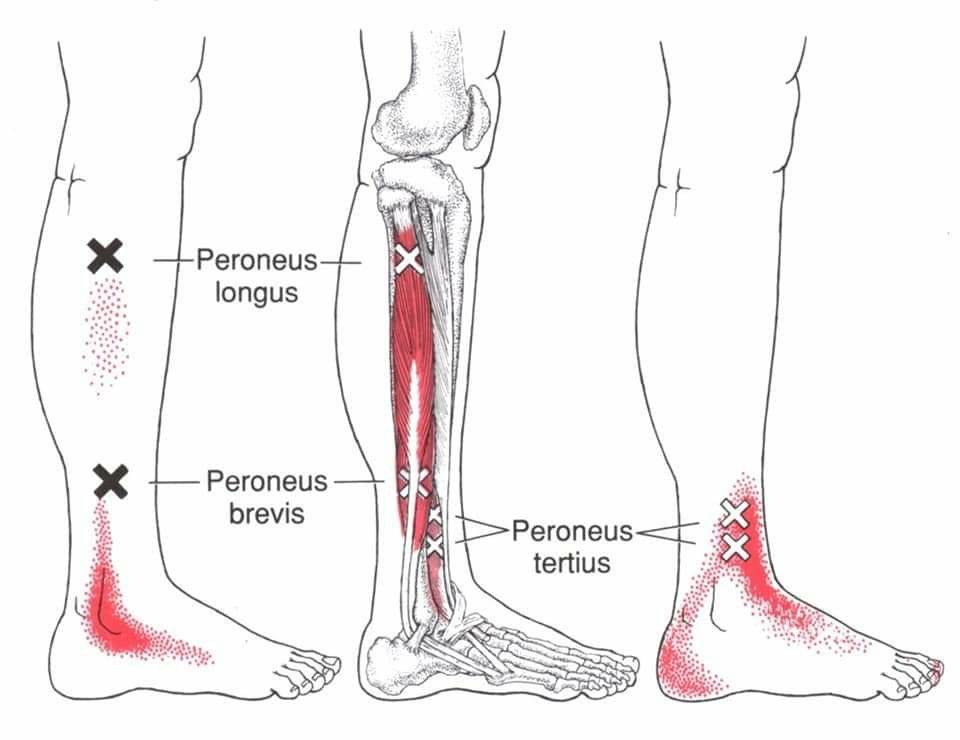
Короткая малоберцовая мышца
Короткая малоберцовая мышца начинается от нижних двух третей наружной поверхности малоберцовой кости. Сухожилие ее проходит позади наружной лодыжки, идет вдоль наружной поверхности пяточной кости, располагаясь выше сухожилия длинной малоберцовой мышцы, и прикрепляется в бугристости основания 5-й плюсневой кости.
Мышца осуществляет эверсию (вращение наружу) стопы и обеспечивает динамическую стабилизацию наружного отдела стопы и голеностопного сустава. Травма стопы, сопровождающаяся ее инверсией, может приводить к повреждению сухожилия этой мышцы.
А – сухожилие короткой малоберцовой мышцы, В – сухожилие длинной малоберцовой мышцы
Длинная малоберцовая мышца
Длинная малоберцовая мышца начинается от малоберцовой кости выше короткой малоберцовой мышцы. Сухожилие ее также проходит позади наружной лодыжки, продолжается на стопу и прикрепляется к медиальной клиновидной и 1-ой плюсневой кости.
Основной функцией мышцы является подошвенное сгибание 1-го луча стопы. Также она осуществляет подошвенной сгибание и эверсию стопы. Мышца участвует в поддержании поперечного свода стопы и обеспечивает латеральную динамическую стабильность голеностопного сустава.
Длинный сгибатель 1-го пальца (FHL)
Мышца начинается на задней поверхности голени (задний мышечный футляр) и прикрепляется к нижней (подошвенной) поверхности дистальной фаланги 1-го пальца.
Мышца осуществляет сгибание (подошвенное сгибание) и инверсию стопы. Также она сгибает 1-ый палец.
Длинный разгибатель 1-го пальца (EHL)
Эта мышца расположена между передней большеберцовой мышцей и длинным разгибателем пальцев в переднем мышечном футляре голени. Прикрепляется она к основанию дистальной фаланги 1-го пальца. Длинный разгибатель 1-го пальца разгибает (выпрямляет и поднимает) первый палец, осуществляет тыльное сгибание стопы и участвует в эверсии и инверсии стопы.
Длинный сгибатель пальцев (FDL)
Это одна из трех мышц, начинающихся на задней поверхности голени (задний мышечный футляр), двумя другими являются длинный сгибатель 1-го пальца и задняя большеберцовая мышца. Длинный сгибатель пальцев прикрепляется к нижней (подошвенной) поверхности дистальных фаланг малых пальцев стопы.
Мышца осуществляет сгибание малых пальцев стопы.
Длинный разгибатель пальцев (EDL)
Мышца начинается широким основанием на передней поверхности большеберцовой и малоберцовой костей и межкостной мембране. На стопе она разделяется на 4 сухожилия, прикрепляющиеся к 4 малым пальцам. Каждое сухожилие на уровне ПФС разделяется на 3 пучка, центральный пучок прикрепляется к основанию средней фаланги, два латеральных пучка объединяются и прикрепляются к дистальной фаланге.
Основной функцией длинного разгибателя пальцев является разгибание пальцев. Однако она также участвует в тыльном сгибании стопы и голеностопного сустава.
Собственные мышцы и сухожилия стопы
Короткий сгибатель пальцев (FDB)
Мышца начинается от внутреннего (медиального) отростка пяточной кости и центрального отдела подошвенной фасции. Прикрепляется она ко всем 4-м малым пальцам стопы. На уровне ПФС каждое сухожилие мышцы разделается на 2 пучка, каждый из которых огибает сухожилие длинного сгибателя пальца и прикрепляется к средним фалангам 2-5 пальцев.
Мышца осуществляет сгибание (подошвенное сгибание) средних фаланг пальцев в ПМФС. При продолжении сокращения мышцы происходит сгибание проксимальных фаланг в ПФС.
Червеобразные мышцы
Это 4 небольшие мышцы, начинающиеся от 4 сухожилий сгибателей на стопе. Сухожилие каждой червеобразной мышцы прикрепляется к сухожильному растяжению длинных разгибателей на тыльной поверхности проксимальных фаланг пальцев. Сокращение червеобразных мышц приводит к разгибанию пальцев в ПМФС и ДМФС. Поскольку сухожилия располагаются ниже точки вращения ПФС, они также осуществляют сгибание в этих суставах.
Межкостные мышцы
Межкостные мышцы стопы разделяются на тыльные и подошвенные.
4 тыльные межкостные мышцы начинаются от проксимальных половин боковых поверхностей плюсневых костей. Их сухожилия прикрепляются к основаниям проксимальных фаланг 2, 3 и 4 пальцев и к апоневрозу сухожилий длинного разгибателя пальцев (не к сухожильному растяжению разгибателей).
Тыльные межкостные мышцы осуществляют разведение (отведение) и вместе с подошвенными межкостными мышцами участвуют в сгибании пальцев в ПФС.
3 подошвенные межкостные мышцы начинаются от 3-5 плюсневых костей, они осуществляют смыкание (приведение) пальцев.
Вместе тыльные и подошвенные межкостные мышцы стабилизируют малые пальцы стопы. Также они участвуют в поддержании переднего свода стопы и в небольшой степени – в поддержании медиального и латерального продольных ее сводов.