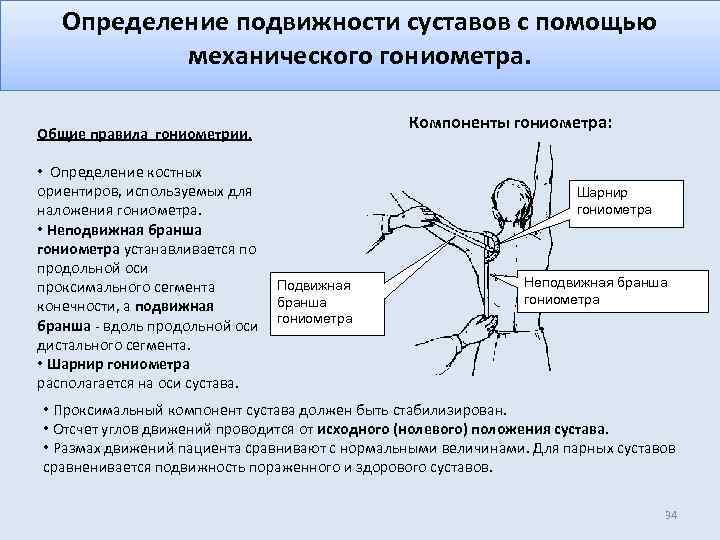
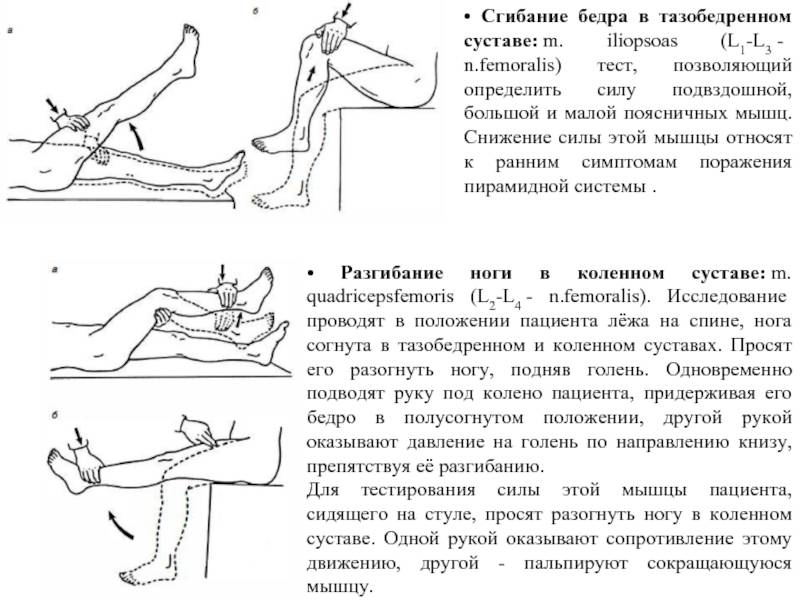
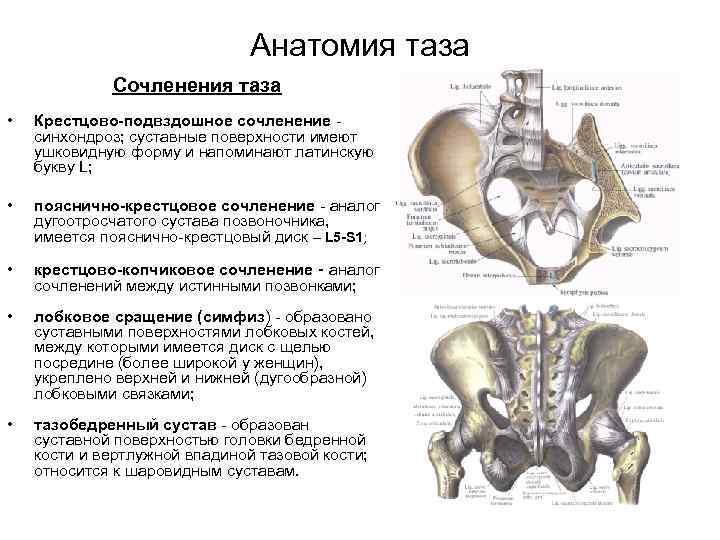
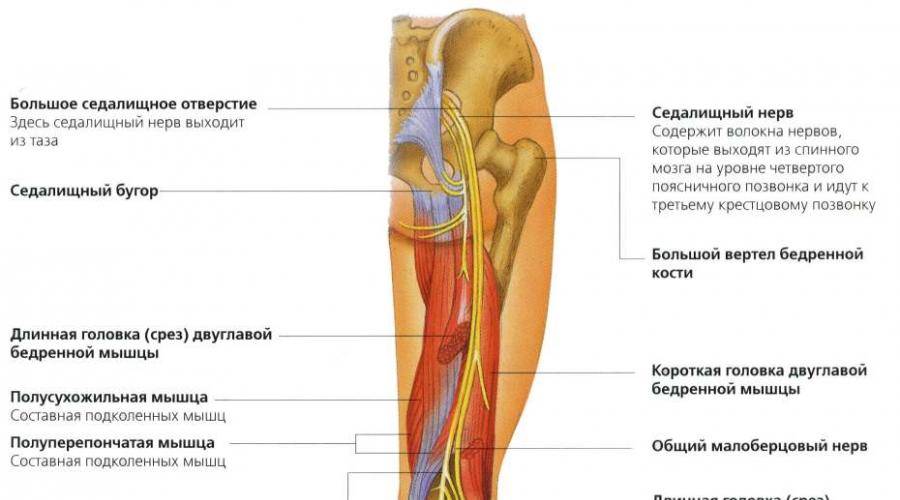
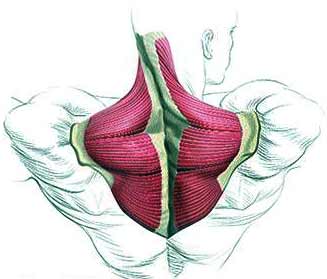
Обследование
Оценка пациентов с проблемами дисфункции дна таза и пролапса первоначально направлена на анализ их симптомов. Как отмечалось ранее, жалобы часто связаны с несколькими системами, поэтому обследование требуется комплексное.
Важные исследования:
- Уродинамика: измерение функции дистальных отделов мочевыводящих путей, включая депонирование и эвакуацию мочи.
- Цистоскопия: визуальный осмотр мочевого пузыря и уретры.
- Аноректальная манометрия: измерение давления в анальном канале в покое, при сдавливании и при попытке опорожнения. Можно измерить длину анального канала. Неврологическую функцию определяют, наблюдая за ректоанальным тормозным рефлексом (RAIR) и ощущением эвакуации при надувании баллона.
- Электромиография (ЭМГ): электроды (игольчатые или поверхностные) измеряют активность внешнего сфинктера во время сокращения и расслабления.
- Трансректальная сонография (ТРУЗИ): оценивают структурную целостность анального сфинктерного комплекса, чтобы исключить травматический дефект, способствующий недержанию кала.
- Дефекография: прямая кишка больного заполнена контрастом. Изображения получают, когда пациент выполняет усилия по сохранению удержания и опорожнению, сидя на специальном стуле. Дефекография считается «золотым стандартом» для оценки заболеваний тазового дна. Обеспечивает оценку выпадения прямой кишки, ректоцеле, энтероцеле, опущения промежности и исследование аноректального угла с сокращением и опорожнением.
- Динамическая МРТ (без ионизирующего излучения), получают точные качественные изображения в различных плоскостях. Однако, стандартов выполнения и анализа данных не разработано, имеются ограничения для назначения.
Дополнительные тесты подключаются по показаниям для оценки других источников тазовой боли (колоректальной, гинекологической, неврологической, ортопедической и урологической):
- Эндоскопия (аноскопия, ректороманоскопия, колоноскопия);
- КТ брюшной полости и таза;
- МРТ таза для оценки структурной анатомии;
- УЗИ органов малого таза для оценки состояния матки и придатков.
Причины
- Гормональное расстройство, при котором в избытке вырабатывается гомон эстроген.
- Гиподинамия, когда человек вынужден постоянно пребывать в позе сидя или стоя.
- Ожирение, при котором нагрузка на нижние конечности увеличивается, что приводит к застою крови в сосудах.
- Пожилой возраст. С годами стенки сосудов становятся менее эластичными и прочными.
- Хронические запоры, при которых нарушается кровообращение и развиваются застойные процессы.
- Беременность. По мере роста и развития плода нагрузка на каверзные сосуды увеличивается.
- Патологии соединительной ткани сосудов, передающиеся по наследству.
- Травмирование вен: ушибы, разрывы, проколы.
- Варикозное расширение вен нижних конечностей. Хроническая патология, характеризующаяся расширением вен и сопровождающаяся несостоятельностью клапанов, а также нарушением кровотока.
- Тромбофлебит. Сопровождается воспалением стенок поверхностных сосуда и образованием тромба.
- флеботромбоз. Заболевание глубоких вен, характеризующееся закупоркой просвета сосуда тромбом.
- Посттромботический синдром. Является осложнением тромбоза глубоких вен, объединяет различные по локализации и тяжести гемодинамические нарушения.
- Заболевания крови, которые приводят к нарушению ее свертывания.
- Онкологические процессы в организме.
- Нарушение метаболизма.
Преимущества нашей Клиники лечения боли
Быстрые и безопасные методы снятия боли
уникальные проверенные методики обезболивания: блокады, анестезии, микроинфузионные помпы, РЧД, порт-системы для длительного обезболивания
Многопрофильный центр
собственная клинико-диагностическая лаборатория, отделение лучевой диагностики, центр восстановительной медицины и реабилитации, многопрофильный стационар — всю диагностику и лечение Вы получаете в одном месте
Командная работа
с Вашей болью сразу начинает работать команда специалистов (альголог – специалист по лечению боли, анестезиолог, невролог, травматолог, реабилитолог, психотерапевт и др.)
Международный уровень лечения
используем западные стандарты лечения, все врачи Клиники прошли обучение в Израиле
Диагностика и лечение всех видов боли
точно диагностируем причину и снимаем любую, в том числе хроническую боль
Вызов скорой помощи в любое время суток
комфортная транспортировка в клинику и оперативное снятие болевого синдрома
Персональный консультант
на протяжении всего лечения Вас сопровождает индивидуальный менеджер
Школа лечения боли
мы проводим бесплатные семинары и вебинары для пациентов Клиники
Комфорт
уютные помещения, специально оборудованные для пациентов с болевыми синдромами операционные, отсутствие очередей
После лечения у нас вы возвращаетесь к нормальной жизни!
Особенности ухода за новорождёнными с дисплазией
При правильном подходе к лечению и уходу дисплазия у новорождённых преодолима. Если у вашего малыша есть нарушения в развитии тазобедренных суставов, то ему нужен ежедневный уход и постоянное соблюдение особых правил при переноске, кормлении, укладывании спать.
- Тазобедренная дисплазия у новорожденных исключает вертикальные нагрузки на ножки.
- Если ребёнок находится в положении лёжа, то его стопы должны немного свисать, таким способом лучше снимается напряжение с мышц бедра.
- Перевозка автомобилем в специальном детском кресле, не мешающем широкому разведению ножек.
- Правильное положение во время переноски на руках: держим малыша перед собой за спинку, при этом его ножки должны крепко обхватывать вас сзади.
- Следить, чтобы при кормлении и усаживании, бёдра были разведены по мере возможности.
Тазобедренный сустав — важный опорный элемент скелета человека. Он постоянно подвергается большим нагрузкам при переносе тяжестей, беге, длительной ходьбе. Следить за правильным полноценным развитием этого сустава нужно с младенческого возраста, иначе во взрослой жизни заболевание всё равно даст о себе знать, но вылечить его будет гораздо сложнее, чем дисплазию у новорождённых.
Тактика лечения
Многие спрашивают: чем обычно лечат СКПС? Физическая активность является важным аспектом лечения СКПС. Пациенту рекомендовано вести активный образ жизни при боли в подвздошно-крестцовом сочленении. Сопровождающее физиотерапевтическое лечение с помощью специальных упражнений помогает устранить симптомы расстройства.
Во время инфильтрационной терапии врач вводит локальные анестезирующие средства (местные анестетики) в место возникновения боли. Местноанестезирующие средства вводятся либо в связки КПС, либо непосредственно в суставное пространство.
В дополнение к локальным анестетикам врач также вводит противовоспалительные и обезболивающие глюкокортикоиды (кортизон).
Специально подготовленные врачи или физиотерапевты могут восстановить подвижность пациента с помощью ЛФК. Используются два разных метода:
- тщательное растяжение, улучшающее подвижность пораженного сустава;
- мануальная терапия.
Термотерапия также может облегчить дискомфорт при синдроме КПС. Рекомендуется применять термопакеты из аптеки, бутылки с горячей водой или инфракрасные лампы.</p>
Обезболивающие препараты (ибупрофен или диклофенак) относятся к так называемым нестероидным противовоспалительным препаратам (НПВП) и часто не очень эффективны при синдроме КПС.
Диклофенак
Если отсутствуют абсолютные противопоказания, врачи назначают диклофенак или ибупрофен для кратковременного снижения острой боли. Категорически запрещено принимать НПВП без консультации врача больше недели. При длительном применении лекарственного средства могут возникать серьезные побочные эффекты, например желудочно-кишечное кровотечение.
Другие консервативные меры лечения компенсируют неправильную нагрузку на таз. Врач рекомендует пациенту приобрести специальные стельки для обуви или наколенники. Кроме того, могут использоваться различные индивидуальные корсеты, которые улучшают подвижность конечностей пациента. Многие анальгетические препараты можно вводить непосредственно в сустав в течение определенного времени, пока полностью не исчезнут симптомы болезни. Другой мерой является радиочастотная терапия. В большинстве случаев эта терапия не покрывается государственными фондами медицинского страхования.
Если консервативных мер недостаточно для облегчения боли при КПС, можно принять оперативные меры. Обычно врачи не знают, как долго пациенту нужно лечиться, чтобы достигнуть значимых результатов.
Лечение болей в крестце
Лечение назначается индивидуально, в зависимости от диагностируемого заболевания. Есть ряд мероприятий, которые проводятся при большинстве недугов, поражающих эту область:
- Обезболивание. Пациенту прописываются препараты, помогающие снять болевой синдром. Это могут быть таблетки, внутривенные или внутримышечные инъекции, блокады. Блокада делается при сильной боли. Представляет собой введение препарата в позвоночный канал и болевые точки в мышечной ткани.
- Мануальная терапия и массаж. Это помогает снять напряжение в области крестца, восстановить нормальный кровоток и правильное положение внутренних органов при их смещении.
- Физиотерапия. Физиотерапевтические процедуры помогают устранить отёчность в области крестца и снизить болевой синдром, а также повысить подвижность.
- Лечебная физкультура. Применяется в комплексе с другими методами, направлена на растяжку и укрепление мышц спины.
Методы и виды данных процедур подбираются индивидуально для каждого пациента после постановки диагноза.
В случае сильных травм и других патологий, которые не поддаются консервативному лечению, назначается хирургическое вмешательство. Его виды и способы восстановления опять же индивидуальны в каждом случае. Это может быть остеосинтез, устранение рубцовой ткани, протезирование и так далее.
По любым вопросам о болях в крестце вы можете обратиться по телефону +7 (905) 640-64-27. Или отправьте личное сообщение в специальной форме из раздела контакты: я отвечу вам в самое ближайшее время.
Причины заболевания
Артроз крестцово-копчикового сочленения представляет собой хроническое деструктивное заболевание суставного хряща, а позже – прилегающих костных структур. Недуг протекает на фоне длительного воспалительного процесса, из-за чего снижается подвижность сустава. Боль при деформирующем артрозе суставов носит ноющий характер и усиливается после подъема тяжестей, длительной ходьбы и других интенсивных нагрузок. Болевой синдром на начальной стадии может спонтанно проходить и вновь появляться при физической активности или переохлаждении.
Заболевание могут спровоцировать следующие факторы:
- у беременных – отказ от ношения поддерживающего пояса;
- острые инфекционные болезни;
- травматизация спины (особенно поясницы);
- нерациональное распределение веса при поднятии тяжестей;
- тяжелая физическая работа;
- гиподинамия, отсутствие физических нагрузок;
- аутоиммунные реакции;
- онкологические заболевания;
- ревматические болезни и др.
МРТ костей таза с контрастом
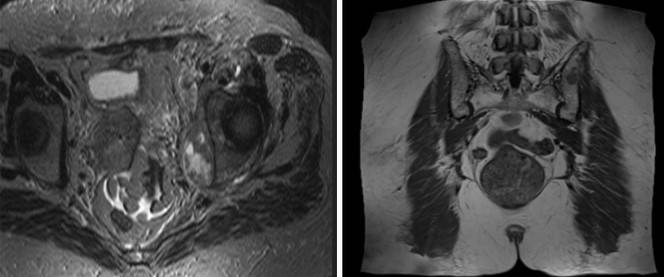
МРТ костей таза показывает множественные очаги, что говорит о метастатическом поражении
Магнитно-резонансное сканирование с контрастированием улучшает возможности визуализации. Исследование с усилением проводят для диагностики опухолевого процесса, включая обнаружение метастазов в костях таза, раннего выявления рецидива новообразования после лечения, уточнения степени выраженности воспалительного процесса, деструкции и пр. Контраст на основе гадолиния обладает высоким профилем безопасности и не требует предварительной оценки функции почек. Побочные эффекты на введение парамагнетика регистрируют крайне редко. В 99,9 % случаев исследование проходит без осложнений. Противопоказания к контрастированию:
- аллергическая реакция на гадолиний в анамнезе (при предыдущем МР-сканировании);
- получение заместительной очистительной терапии по поводу терминальной стадии почечной недостаточности;
- период вынашивания малыша;
- ранний детский возраст.
Общие противопоказания к МРТ:
- имплантированные кардио-, нейростимуляторы, слуховые аппараты, инъекторы для подачи лекарств, протезированные суставы, сосудистые клипсы и пр.;
- объем бедер больше диаметра барабана;
- острое состояние, подразумевающее реанимационную помощь;
- психические и неврологические заболевания с неконтролируемой двигательной активностью.
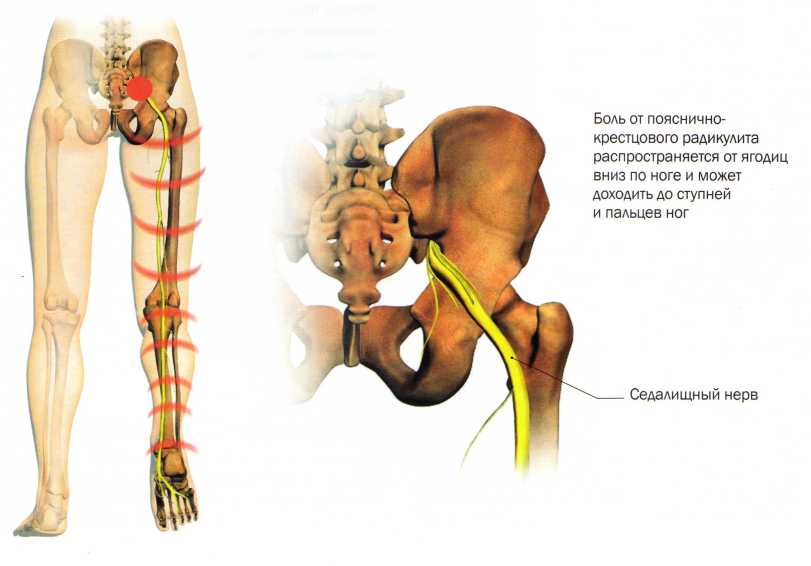
Причины болей в области крестца
Боль в крестцовом отделе – следствие и признак возникшей, развивающейся или ухудшающейся патологии в организме человека. Этот дискомфорт может указывать на самые различные проблемы – начальную стадию радикулита, приобретенные или врожденные аномалии, смещение поясничного позвонка, патологические процессы в тканях и мышцах и т.д. Если боль в крестце возникает у женщин (как правило, слева), то это часто симптом гинекологического заболевания. Другой причиной боли в крестцовом отделе позвоночника могут быть проблемы с мочеполовой системой. Также к болезненному дискомфорту приводят возрастные изменения, различные проблемы с обменом веществ и т.д. Установить точную причину сможет только врач (например, невролог) после тщательно проведенного осмотра и диагностики.
Травмы
Боль в крестце не возникает просто так. На это всегда есть причины. Одна из самых распространенных – травмы, которые приносят еще больший дискомфорт, когда человек занимает определенное положение. Травма может быть получена случайно вследствие несчастного случая, автомобильной аварии, падения или нанесена человеку намеренно. При получении травмы необходимо немедленно обратиться к врачу, чтобы начать лечение и свести к минимуму риск серьезных последствий. Очень часто травма приводит к смещению крестцовых и тазовых костей, что вызывает проблемы с работой нервов и сосудов. Смещение бывает двух видов, каждый из которых имеет свои признаки:
- при смещении правых тазовых костей наблюдаются сильные боли и нарушение работы правой ноги, а также возникают проблемы с ЖКТ, человек теряет вес и часто плохо себя чувствует;
- при смещении левых тазовых костей у человека есть проблемы с работой левой ноги и дополнительно имеются такие симптомы, как частые запоры, простуды, нарушение работы легких и сердца, а также лишний вес.
Если после травмы или ушиба боль не проходит, а только усиливается, незамедлительно обращайтесь к специалисту.
Остеохондроз
Остеохондроз в пояснично-крестцовом отделе, как одно из распространенных заболеваний, возникает у многих по причине нездорового образа жизни, нарушения питания, постоянных стрессов, а также из-за травм и возрастных изменений. Также болезнь может развиться из-за воспаления суставов позвоночника, болезни Бехтерева и артрита. Как распознать остеохондроз в крестце? На это заболевание могут указывать следующие симптомы:
- регулярное появление болей в пояснично-крестцовом отделе позвоночника, то есть постоянно болит поясница без видимых на то причин, даже в состоянии покоя. Иногда боль может отдавать в ноги и ягодицы;
- в запущенных случаях боль возникает, даже когда человек кашляет или чихает и при самой незначительной физической активности;
- нарушается подвижность поясницы, и становится больно даже немного наклоняться;
- к этому добавляется общая раздражительность, слабость, нарушения сна, поскольку человеку трудно найти удобную позу.
Хронический простатит
Если у женщин боль в позвоночнике в крестцовом отделе может быть связана с гинекологическими заболеваниями, то у мужчин дискомфорт часто бывает вызван хроническим простатитом. При этом боль часто носит ноющий характер, отдает в ногу или распространяется либо по правой, либо по левой стороне. Такие признаки уже свидетельствуют о том, что болезнь находится в запущенной стадии. При хроническом простатите боль может появляться не только в области крестца, но также внизу живота, в области прямой кишки и ануса, в половом органе и отдавать в ноги.
Тазобедренный сустав
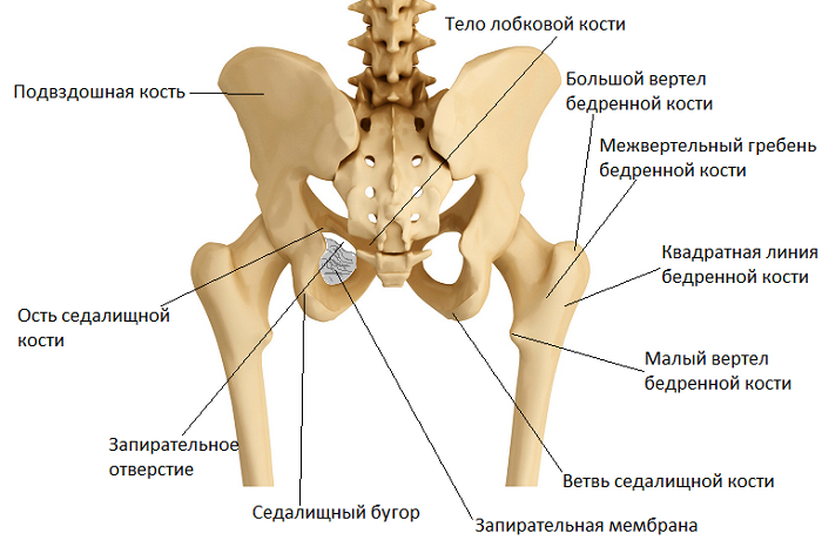
Тазобедренные суставы соединяют нижние конечности (бедренные кости) с тазом. Тазобедренный – самый большой и очень сильно нагруженный сустав. Он представляет собой классический шарнир: состоит из шаровидной головки бедренной кости (1), вложенной в вогнутую округлую вертлужную впадину (2) в кости таза. И головка бедренной кости, и вертлужная впадина покрыты упругим и прочным хрящом (3), В полости тазобедренного сустава находится скользкая синовиальная жидкость (4), обеспечивающая снижение трения, смягчение ударов и передачу некоторых питательных веществ. Головка бедренной кости снабжается кровью из сосудистого пучка (5), проходящего внутри тазобедренного сустава.
Строение тазобедренного сустава. (1) головка бедренной кости, (2) вертлужная впадина, (3) эластичный хрящ, (4) синовиальная жидкость, (5) сосуды внутри сустава.
Тазобедренный сустав, как правило, хорошо отзывается на лечение, за исключением случаев значительного разрушения тканей сустава
Важно не только снять воспаление и боль, но уделить внимание и кровообращению в суставе, и обеспечению его питания, и правильной работе мышц. Мы часто обнаруживаем причиной артроза нарушения обмена веществ, лечение которых возможно и нужно
Типичные проблемы с тазобедренным суставом
Артроз тазобедренного сустава (коксартроз). Это заболевание начинается с перегрузки и ухудшения питания сустава, либо с его воспаления. В результате в тазобедренном суставе уменьшается объем жидкости, хрящ становится истонченным и надрывается, отсюда боли и ограничение подвижности в суставе. Подробнее…
Дисплазия тазобедренных суставов – это врожденное недоразвитие вертлужных впадин. Мы часто видим дисплазию причиной вывихов и артроза, даже у пациентов в солидном возрасте. Крыша вертлужной впадины в этом случае лишь частично прикрывает головку бедренной кости. Таким образом, площадь опоры одной суставной поверхности на другую оказывается уменьшенной, а значит, давление на единицу площади сустава значительно возрастает. Кроме того, в таком суставе возможны избыточные движения при ходьбе, со временем разрушающие тазобедренный сустав. Подробнее…
Воспаление тазобедренного сустава (коксит, артрит) встречается при артрозе, перегрузке сустава и при таких серьезных ревматических болезнях, как болезнь Бехтерева, подагра, суставный псориаз, реактивный артрит, системная красная волчанка. Для правильного лечения необходимо точно найти причину воспаления и мы делаем это с помощью современных лабораторных исследований.Подробнее ….
Асептический некроз головки бедренной кости встречается при закупорке или сдавлении сосудистого пучка, снабжающего головку бедра кровью. В результате обескровливания головка бедренной кости погибает и разрушается, что приводит к боли и обездвиживанию
Важно немедленно установить и устранить причину закупорки сосуда, т.к. возможен риск закупорки и других важных артерий и вен (инсульт, некроз другого сустава и др.).. Подробнее…
Перелом шейки бедра часто встречается при остеопорозе – потере кальция костями. Шейка бедра – самый тонкий и наименее прочный отрезок бедренной кости. Состоявшийся перелом подлежит хирургическому лечению (фиксация металлоконструкцией) в условиях отделения травматологии. Мы окажем помощь в случае, если операция невозможна, или если после операции остаются боль и малоподвижность. Подробнее …
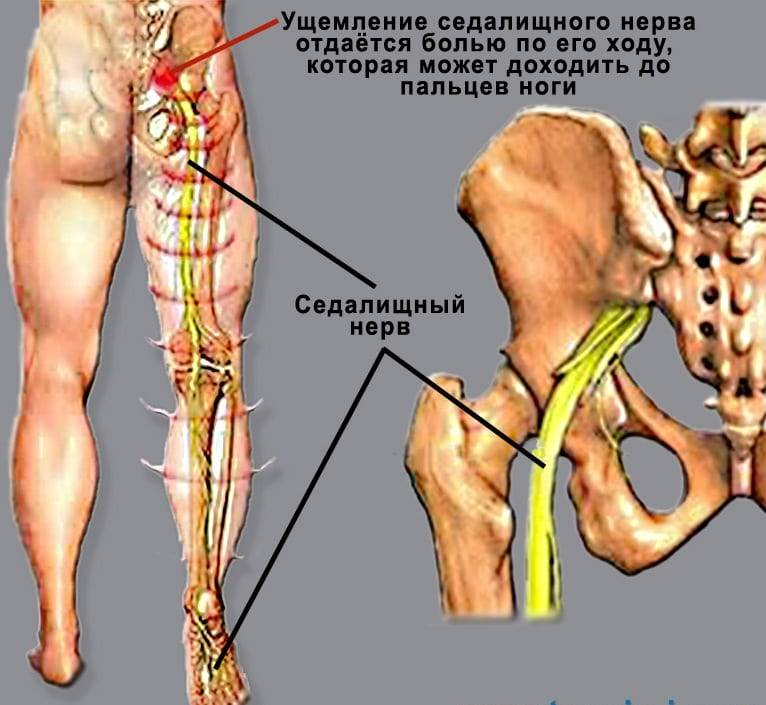
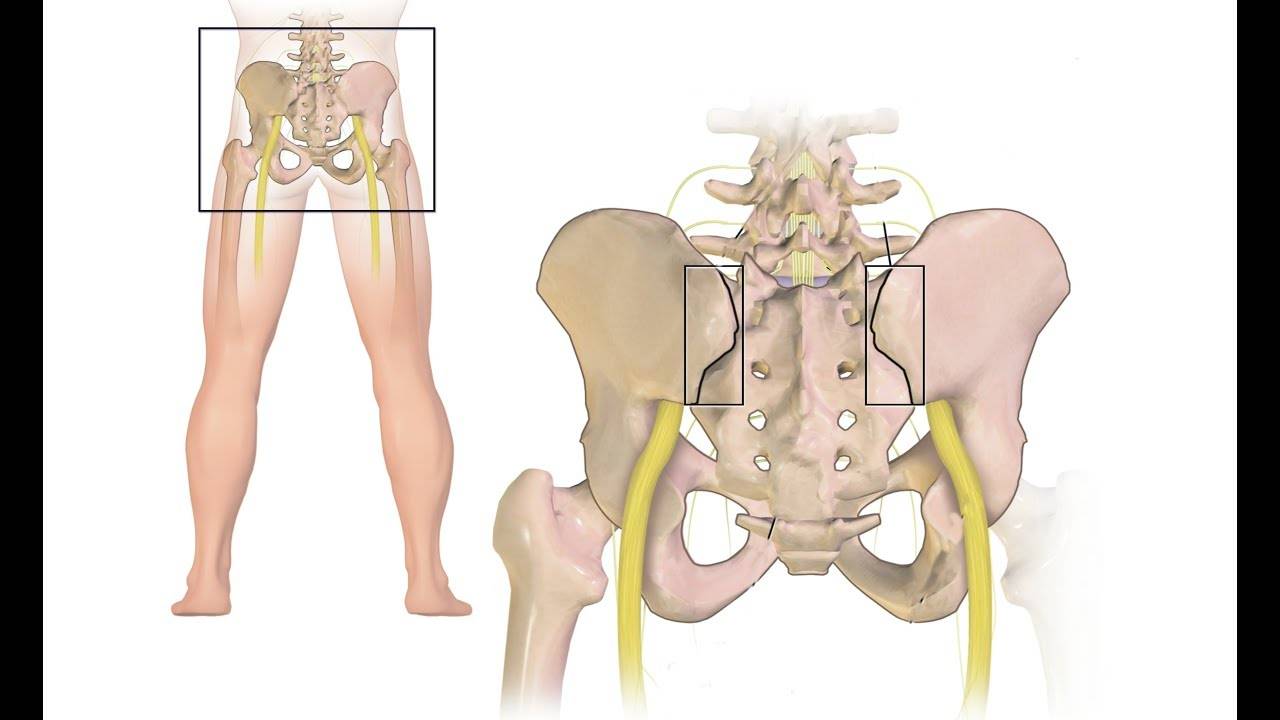
Грыжа межпозвонкового диска и болезненный седалищный нерв могут имитировать боли в тазобедренном суставе. Подробнее…
Признаки тромбоза
Разумеется, точный диагноз может поставить только врач. Однако и до профессионального обследования можно предположить наличие тромба в конечностях и иных частях тела:
- отечность. Отек чаще всего возникает в месте закупорки сосуда, и постепенно перемещается на всю конечность. Если проблема появилась только на одной руке или ноге, именно там может быть тромб;
- возникновение судорог. Регулярные судороги могут свидетельствовать о возникающем тромбоците;
- внезапные болевые ощущения в конечности;
- изменение цвета кожных покровов;
- изменение температуры кожи в месте возникновения тромба.
Наличия одного или нескольких признаков будет достаточно для обращения к лечащему врачу. Ни в коем случае не стоит заниматься самолечением: народная медицина и недостоверные рецепты из открытых источников не принесут облегчения, а могут лишь навредить. Тромбоз — это опасное заболевание, лечение которого необходимо доверить исключительно квалифицированным специалистам.
ПЕРВЫЕ ШАГИ
Цель этого периода реабилитации – научиться вставать с кровати, стоять, сидеть и ходить так, чтобы Вы смогли проделывать это безопасно сами.
В это время Вы еще чувствуете слабость, поэтому в первые дни кто-то обязательно должен помогать Вам, поддерживая Вас (вы можете ощущать легкое головокружение). Помните, чем быстрее Вы встанете, тем быстрее начнете сами ходить. Медперсонал может лишь помочь Вам, но не более. Прогресс полностью зависит от Вас. Итак, вставать с постели следует в сторону не оперированной ноги. Сядьте на край постели, держа оперированную ногу прямо и впереди. Перед тем, как встать, проверьте, не скользкий ли пол и нет ли на нем ковриков! Поставьте обе ноги на пол. Опираясь на костыли и на не оперированную ногу, постарайтесь встать. Ухаживающие родственники или медперсонал в первые дни должны помогать Вам. Опираясь на здоровую ногу, выдвиньте два костыля вперед. Затем на уровень костылей перенесите оперированную ногу, слегка сгибая во всех суставах. Опираясь на костыли и перенеся на них вес тела, продвиньте вперед здоровую ногу. Повторите все движения в том же порядке.
При ходьбе в первые 10-14 дней можно лишь касаться оперированной ногой пола. Затем несколько увеличьте нагрузку на ногу, пытаясь наступать на нее с силой, равной весу вашей ноги. Ходить можно так долго, как позволяет Ваше самочувствие, состояние ноги, не уменьшая время лечебной гимнастики. Если Вы занимаетесь гимнастикой недостаточно, неправильно, злоупотребляете ходьбой, отек ног к концу дня будет увеличиваться. В этом случае обратитесь за разъяснением к врачу. Поддерживать отек ног могут сопутствующие заболевания.
После того, как Вы научились уверенно стоять и ходить без посторонней помощи, лечебную физкультуру необходимо расширить следующими упражнениями, выполняемыми в положении стоя.
Подъем коленей
Медленно согните прооперированную ногу в тазобедренном и коленном суставах на угол, не превышающий 90 градусов, подняв при этом ступню над полом на высоту 20-30 см. Старайтесь несколько секунд удерживать поднятую ногу, затем также медленно опустите ступню на пол.
Отведение ноги в сторону
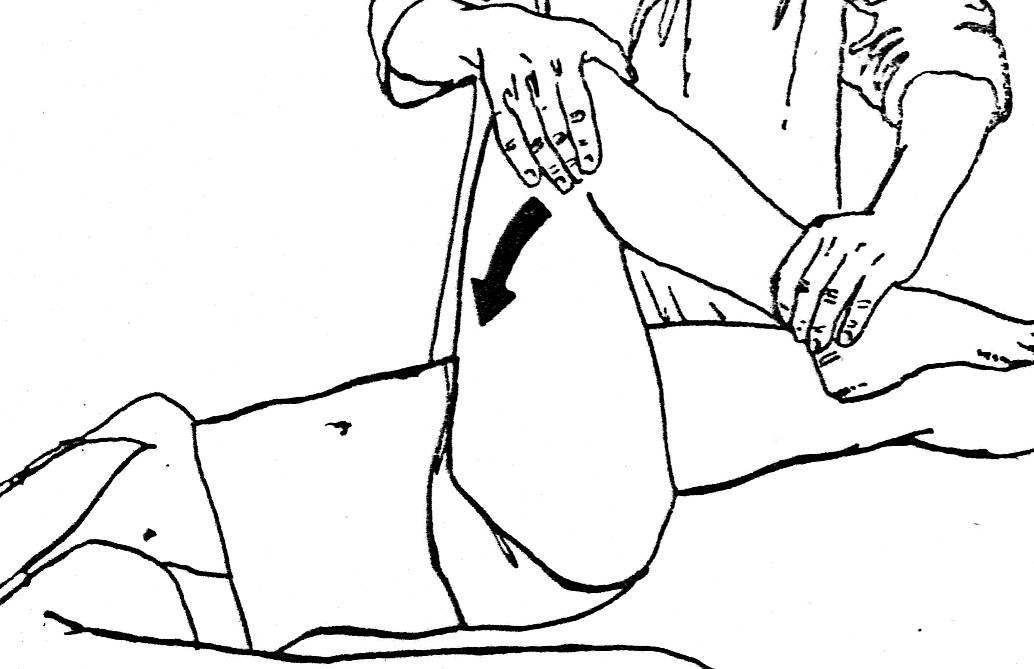
Стоя на здоровой ноге и надежно удерживаясь за спинку кровати, медленно отведите оперированную ногу в сторону. Убедитесь в том, что бедро, колено и ступня «смотрят» внутрь. Сохраняя ту же позу, медленно верните ногу в исходное положение.
Отведение ноги назад
Опираясь на здоровую ногу, медленно двигайте оперированную ногу назад, положив одну руку сзади на поясницу и следя за тем, чтобы поясница не прогибалась. Медленно вернитесь в исходное положение.
Перечисленные выше упражнения мы рекомендуем делать до 10 раз в день по несколько минут. Они помогут Вам значительно ускорить период реабилитации и быстрее начать ходить без посторонней помощи.
Почти у каждого больного возникает необходимость ходить по лестнице. Попробуем дать некоторые советы: при движении вверх начинать подъем следует с неоперированной ноги. Опираясь на костыли, перенесите неоперированную ногу на вышестоящую ступеньку. Перенесите вес тела на неоперированную ногу, стоящую на вышележащей ступеньке. Затем движется оперированная нога — поднимите и приставьте ее на эту же ступень. Костыли двигаются последними или одновременно с оперированной ногой. При спуске по лестнице вначале поставьте костыли и оперированную ногу на нижележащую ступеньку, а затем неоперированную. Опираясь на костыли, согните в суставах не оперированную ногу и, поддерживая равновесие, приставьте ее рядом с оперированной ногой.
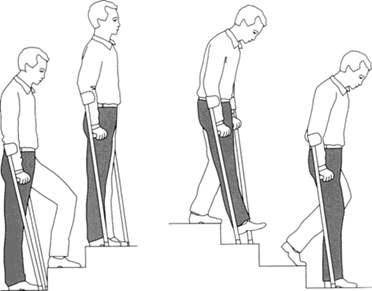
Если есть возможность, используйте вместо одного костыля перила. Итак, еще раз повторим общие правила движения по лестнице — здоровая нога всегда находится на вышерасположенной ступеньке, больная нога всегда снизу, на нижерасположенной ступеньке. Костыли остаются для опоры на одной ступеньке с больной ногой.
Прогноз излечения
Прогноз дисфункции составить трудно. Заболевание индивидуально, да и универсальных методов лечения ДТД не существует. Пациенты с симптомами и гипертонуса, и гипотонии могут получить некоторую пользу от изменения образа жизни, лекарств и мануальных вмешательств, но редко имеют полное разрешение симптомов.
Методы физиотерапии продемонстрировали улучшение или облегчение симптомов у женщин с гипертонусом тазового дна на 59–80%.
Хирургические вмешательства позволяют исправить анатомические проблемы ПТО и избавиться от неприятных симптомов в большинстве случаев. У женщин с пролапсом после хирургического лечения наблюдается улучшение сексуальной функции и диспареунии. Абдоминальная ректопексия при выпадении прямой кишки восстанавливает ее строение и функции, однако имеет частоту рецидивов от 3% до 9%. К сожалению, частота неудач или рецидивов увеличивается со временем.
Пациенты (мужчины и женщины) часто не хотят или не могут обсуждать проблемы с мочеиспусканием, половую дисфункцию и проблемы с функцией кишечника. Они откладывают визит к врачам, пытаясь самостоятельно облегчить состояние с помощью народных или домашних “рецептов”. В результате дисфункция тазового дна не только не устраняется, но и прогрессирует
При любых жалобах со стороны урологии, проктологии и гинекологии важно обратиться в клинику. Своевременный подбор лечения и контроль состояния обеспечат наилучший прогноз болезни
Продолжение статьи
- Дисфункция тазового дна – причины, симптомы.
- Диагностика и лечение дисфункции тазового дна.
Степени болезни
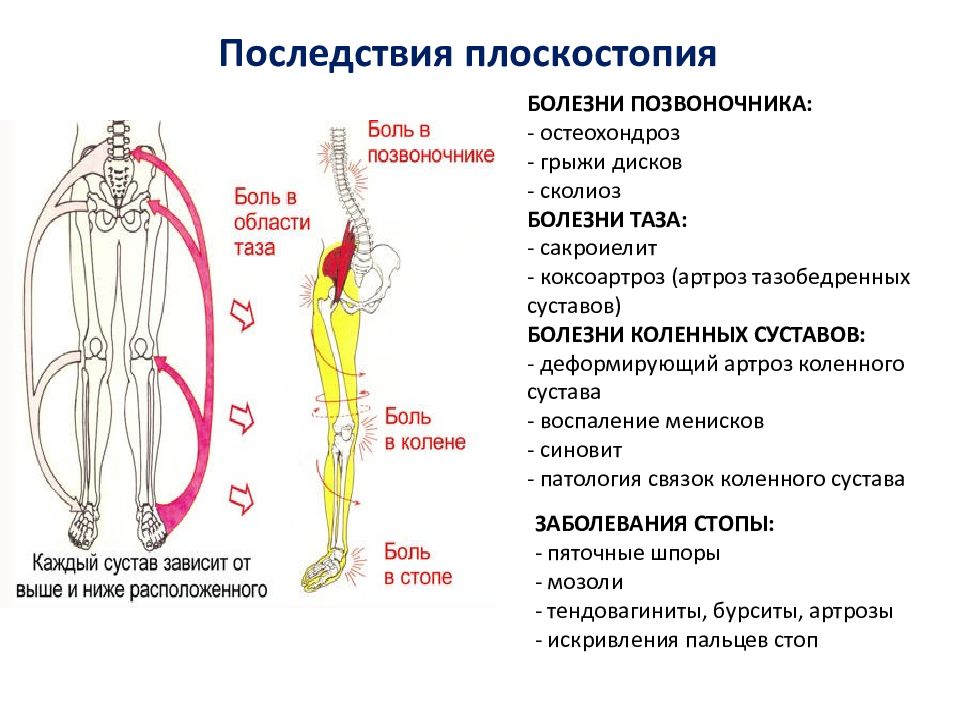
- Первая. Характеризуется бессимптомным течением, однако патологические изменения, затрагивающие клапаны и стенки сосудов уже развиваются. Во время инструментальной диагностики уже на первой стадии заметны несущественные изменения сосудистых стенок, а также клапанная недостаточность.
- Вторая. На этой стадии у пациента появляются первые симптомы: боль, отеки, тяжесть в ногах, особенно заметные вечером после трудового дня. Также становятся заметными внешние проявления: сосудистые звездочки под кожей или телеангиэктазия.
- Третья. На этой стадии боли, отеки, тяжесть практически всегда беспокоят больного. Кожа напротив пораженного сосуда темнеет, подкожная клетчатка истончается, исчезает волосяной покров. При отсутствии терапии развивается экзема, на фоне которой появляются трудноизлечимые трофические язвы.
- Четвертая. Это последняя стадия, характеризующаяся необратимыми некротическими изменениями. Пациент полностью утрачивает трудоспособность, иногда для спасения жизни врачи прибегают к радикальной хирургической мере – ампутации пораженной некрозом конечности.
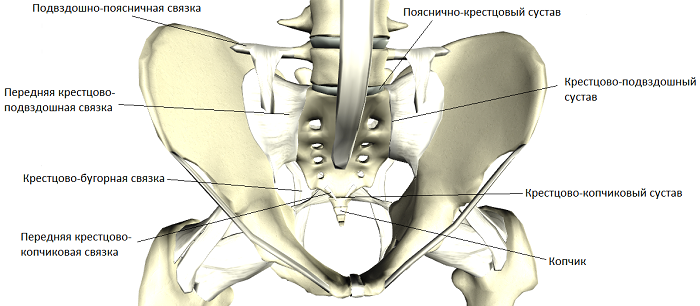
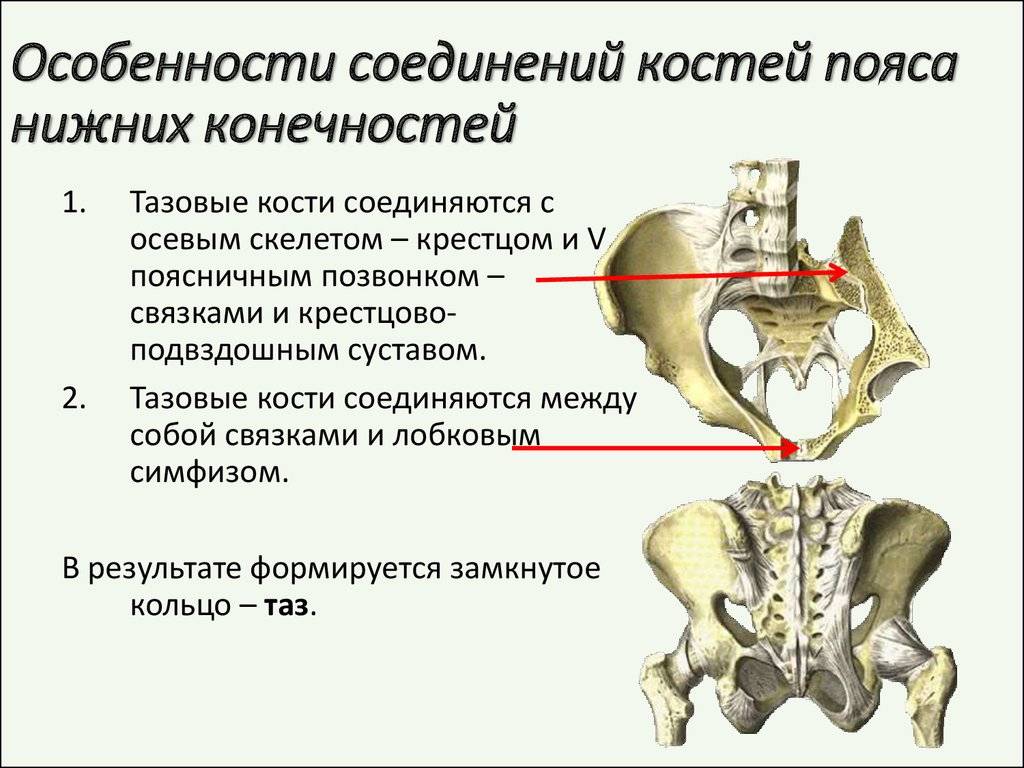
Описание
Подвздошный сустав соединяет нижний позвоночник (крестец) и таз. Он лишь слегка подвижный и закреплен сильной связкой, поэтому не может быть активно перемещен. Врачи называют такое соединение амфиартрозом.
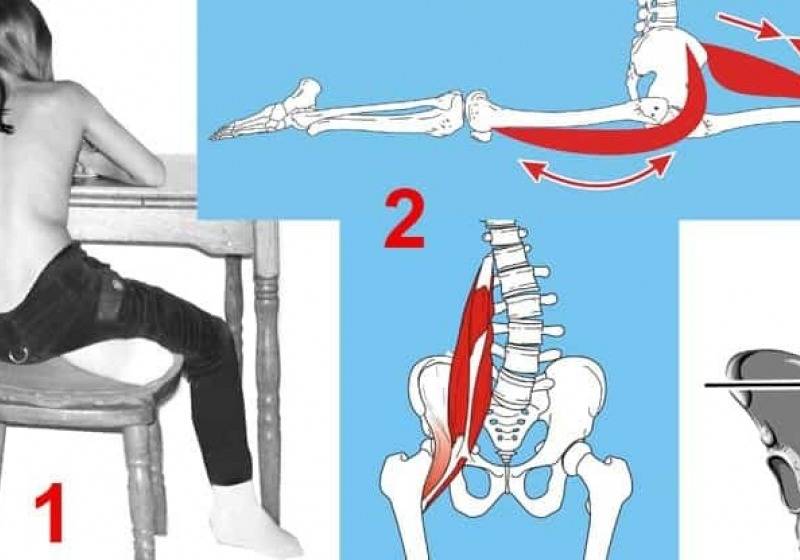
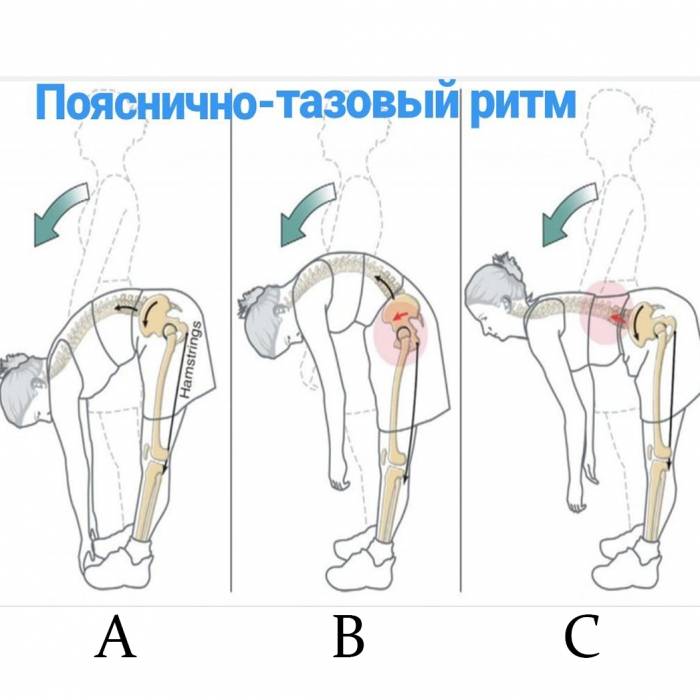
Дегенеративные изменения в КПС распространены с возрастом, но обычно не вызывают боли. Пациенты с СКПС в основном страдают от выраженной боли, возникающей при резких поворотах или неправильных движениях. Даже во время ходьбы, после длительного физического напряжения или долгого сидения в определенном положении пациенты могут испытывать дискомфортные симптомы.
Блокада КПС вызывает боль на пораженной стороне, которая может отдавать в нижнюю часть спины к ягодицам и заднее бедро. Эти боли похожи на дискомфорт, который возникает при грыже или при артрите илеосакральных сочленений. Врач учтет это при постановке диагноза.
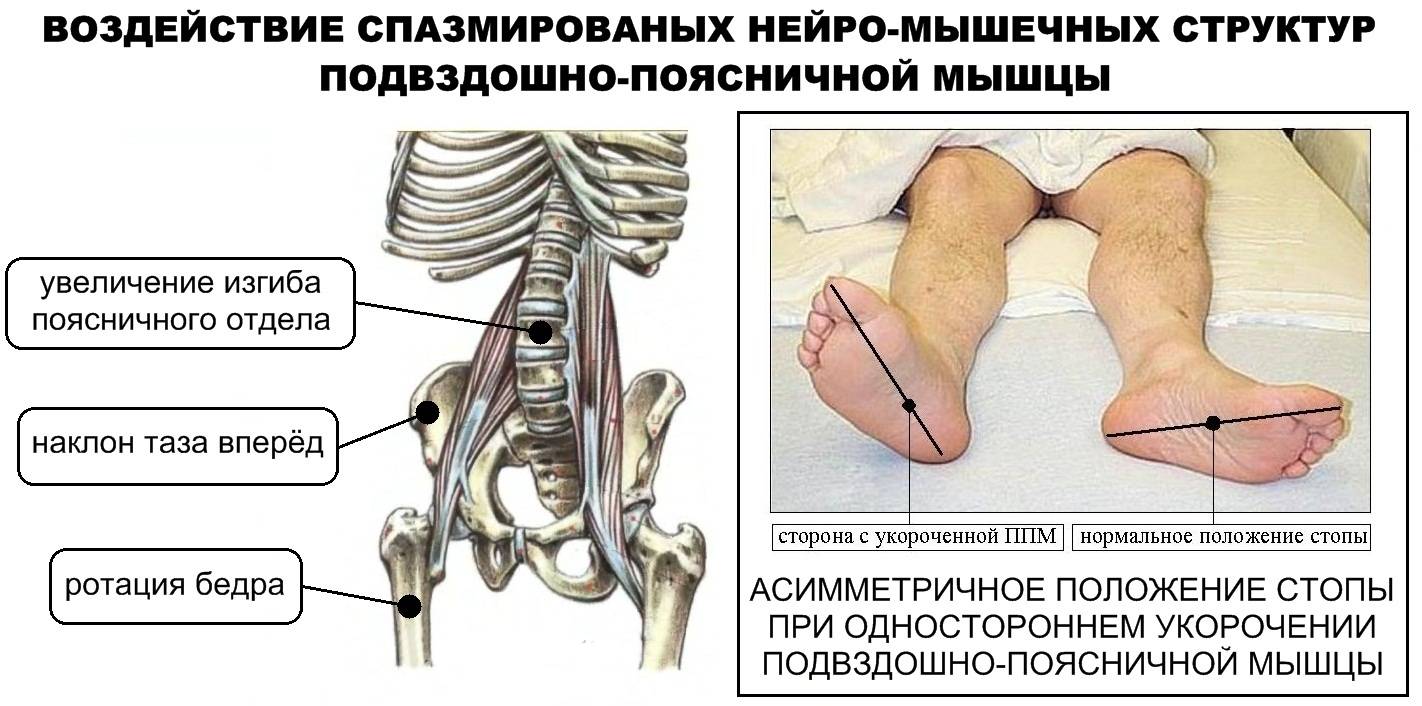
Некоторые пациенты сообщают о боли в нижней части живота и паху, вызванной напряжением в поясничной подвздошной мышце.
СКПС часто возникает из-за плохой осанки, тяжелой атлетики или избыточной массы тела. Эти вызванные воспалительные реакции провоцируют боль и передают эту информацию через болевые рецепторы (ноцицепторы) через спинной мозг в головной мозг. Болевые рецепторы крестцово-подвздошного сустава очень активны при синдроме КПС.
В случае анкилозирующего спондилита возникает хроническое воспалительное заболевание позвоночника и таза. На последней стадии появляются процессы ремоделирования спинного мозга и другие воспаления, которые приводят к хроническому болевому синдрому.
 Спондилит
Спондилит
Из-за гормональных изменений во время беременности связки ослабляются и могут вызывать синдром КПС. Поскольку связочный аппарат теряет стабильность, а КПС менее устойчиво к давлению, мышцы спины перенапрягаются.
Другие причины СКПС могут включать инфекции, грыжи, сломанные кости, расстройства бедра, а также психический стресс
Важно провести правильную дифференциальную диагностику, чтобы назначить подходящее лечение пациенту. От правильной терапии зависит прогноз заболевания пострадавшего человека
Можно ли вылечить дисплазию тазобедренного сустава массажем?
Массаж играет важную роль в лечении дисплазии, но не ведущую. Цель массажа – нормализация тонуса мышц, устранение контрактуры приводящих мышц, формирование объема движений в суставе, улучшение трофических процессов, создание условий для нормального положения головки бедренной кости.
Вылечить дисплазию с помощью только массажа невозможно. Существуют основные факторы, которые влияют на результат:
- Возраст пациента. Вылечить дисплазию у младенцев от 3 месяцев до года можно массажем. Но проводить его нужно вместе с гимнастикой. В старшем возрасте массаж не спасает.
- Степень дисплазии. При типах дисплазии 2б и 2в, а также врожденном вывихе бедра, массаж не является основным лечением. Но его можно применять комплексе с физиопроцедурами, стременами и шинами. Если больному сделали операцию, то массаж необходим на этапе восстановления. Он значительно ускоряет этот процесс.
Учитывайте важный момент! Выполняя массаж, вы не просто совершаете движения, а чувствуете анатомическое расположение всех структур, ощущаете сустав, рассчитываете силу давления и угол поворота. Сможет ли это сделать человек без специальной квалификации? Поэтому прибегать к массажу самостоятельно не стоит. Неправильно выполненная процедура, может только навредить.
| Отправить свой отзыв |
Поставьте галочку, чтобы подтвердить, что вы человек. Тест |
| Отправить Отменить |
Создайте свой собственный обзор
Ladisten
Средний рейтинг: 0 обзоры